Бензодиазепины – группа медикаментов, которые оказывают снотворный, седативный эффект, снимают судороги. Используется препарат для людей, с нарушенным сном, тревожным и беспокойным состоянием. Многие лекарства данной группы являются транквилизаторами, снотворными, но входят в общую группу депрессантов ЦНС.
Если использовать их правильно, то средства не вызывают побочных эффектов. Препараты группы бензодиазепинов часто используются в неврологии. Важно знать механизм действия бензодиазепинов и возникновение зависимости от таблеток.
Когда применяют бензодиазепины
Группа препаратов была синтезирована в 1957 году. Как показали многие исследования, лекарства положительно сказываются на организме при разных расстройствах, но при длительном употреблении эффективность снижается и появляется ряд побочных эффектов.
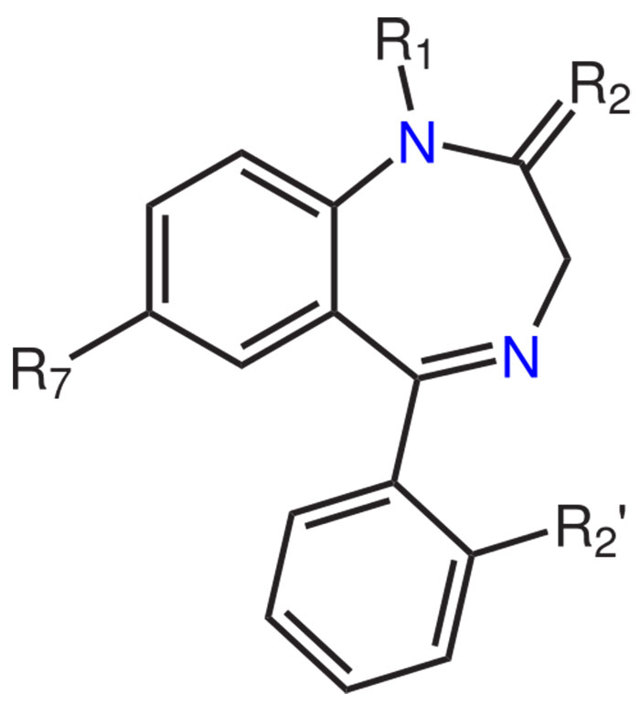
Химическая формула бензодиазепина
Также в ходе исследований установлено, что к бензодиазепинам происходит привыкание, после полного отказа от таблеток появляется синдром отмены. Сегодня в Европе производится и используется 29 препаратов, входящих в данную группу.
Бензодиазепины – психоактивные элементы, оказывающие влияние на нервную систему, после употребления снимается тревога и появляется расслабление нервной системы, пациенты быстро хотят спать.
В медицинской практике используются бензодиазепины, действие которых направлено на следующие состояния:
- Эпилепсия.
- Бессонница и другие нарушения сна.
- Тревога и страхи.
- Спазмы в мускулатуре.
Механизм действия бензодиазепинов такой, что их часто применяют для лечения наркозависимых людей, которые употребляли:
- Опиаты.
- Амфетамины.
- Галлюциногенные препараты.
Также бензодиазепины применяются для снижения паники. Стоит отметить, что медикаменты такой группы используются от наркотической зависимости, хотя сами имеют наркотическое действие. Зависимые люди пользуются препаратами не для лечения, а получения эйфории и кайфа от приема.
Диазепам входит в список препаратов бензодиазепинов
Именно такая группа лекарств стала заменой барбитуратов. Правда после 1980-хгодов у лекарств нашли много побочных действий, среди которых поражение мозга, привыкание. Поэтому с того времени любые препараты продаются только по рецепту, в ограниченном количестве.
Список препаратов
Существует несколько препаратов, которые часто используют наркозависимые люди.
Список препаратов бензодиазепинов:
- Нордиазепам.
- Диазепам.
- Феназепам.
- Либриус.
- Ксанакс.
- Серакс.
Врачи для лечения нервной системы часто назначают таблетки, входящие в описанную группу, но после терапии некоторые пациенты применяют лекарства не по назначению, а для получения кайфа. Как правило, наркоманы проводят подделку рецептов.
Механизм действия бензодиазепина
Бензодиазепины способны взаимодействовать с ГАМК-рецепторами, увеличивая сродство гамма-аминомасляной кислоты к данным рецепторам, тем самым снижая возбудимость нейронов и работу ЦНС.
После приема появляется не только терапевтический эффект, но и другие действия.
Эффект от применения бензодиазепинов следующий:
- Сокращается тревожное ощущение.
- Появляется полное спокойствие.
- Наступает умиротворение.
- Проходят боли и чувствительность к ним.
- Ухудшается внимательность.
- Полное расслабление, удовлетворенность.
- Безмятежность.
В зависимости от принятой дозировки действие может быть разным:
- Седативное.
- Снимающее тревогу.
- Релаксирующее.
- Гипнотическое.
Наркоманы используют для получения нужного эффекта дозировку в 2-3 раза выше, чем нужно для получения терапевтического действия. Это может вызвать не только определенный результат, но и отравление бензодиазепинами, передозировку.
Как правило, при использовании сразу нескольких таблеток, человек просто засыпает, а после пробуждения появляется много неприятных ощущений и последствий. Активные вещества задерживаются в крови на разное время, зависит от индивидуальных особенностей организма. Для полувыведения из крови необходимо 1-100 часов. В моче вещества будут 1-7 суток.
Злоупотребление препаратами
Лекарства выпускаются в таблетированной форме для орального использования, а усилить действие можно при помощи использования порошка.
Врачи в условиях стационара могут вводить инъекции. Когда происходит воздействие активных веществ на нервную систему, то появляется нужный эффект, что очень напоминает алкогольное опьянение, при этом запаха нет.
Симптомы зависимости
Бензодиазепины зависимость вызывают быстро, а если пациент злоупотребляет такими таблетками, то симптомы будут следующими:
- Сбои в речи, она становится малопонятной.
- Потеря в пространстве и времени.
- Головокружение.
- Сонливость.
- Сбои концентрации.
- Ухудшение аппетита.
- Тошнота.
- Нарушение зрения.
- В редких случаях судороги.
- Бред.
- Кошмары во время сна.
Если часто применять бензодиазепины, то человек впадает в депрессивное состояние, у пациентов ухудшается либидо, а мужчины теряют эрекцию. После отмены препаратов может начать болеть голова, а настроение будет угнетенным. Использование бензодиазепинов в виде инъекций способно снижать давление и нарушать дыхание.
Отравление и передозировка
Многие побочные действия вызваны тем, что лекарства оказывают расслабляющий и седативный эффект. У наркоманов сильно сбивается концентрация внимания, за счет чего могут быть нанесены сильные травмы. Состояние будет ухудшаться по причине головокружения и сонливости. Если в таком состоянии водить авто, то риск ДТП, с плачевными последствиями, повышается.
Долгое употребление бензодиазепинов значительно ухудшает и сильно сказывается на половой активности, зрении, повышается риск болезней ЖКТ. Отмечались случаи развития гепатита, постоянная бессонница, трусились конечности и были высыпания на коже. Также бензодиазепины могут привести к снижению массы тела и гипотонии в хронической форме.
Если женщина злоупотребляет таблетками, то у нее нарушается гормональный фон. Чем дольше используются бензодиазепины наркотики, тем выше вероятность суицида и серьезных нарушений психики.
Иногда при передозировке могут быть необычные побочные эффекты, что не должны появляться после данных лекарств:
- Сильная беспричинная агрессия.
- Судороги.
- Импульсивность.
Описанные симптомы чаще появляются у людей, которые уже психически больны, имеются личностные расстройства.
Если случается передозировка, то от бензодиазепинов почти никто не умирает. Подобное случается в 3% случаях, если отравление очень сильное. В случае дополнительного приема спиртного или наркотических веществ, вероятность летального исхода повышается в разы.
При отравлении и передозировке у людей наступают такие признаки:
- Зрачки сильно расширяются.
- Пульс слабо прощупывается или наоборот очень частый.
- Развивается брадикардия.
- Появляется пот.
- Кожа становится липкой.
- Дыхание ослабевает, становится поверхностным.
- Человек находится в спутанном состоянии.
- Иногда наступает кома.
Лечение зависимости от бензодиазепина
Даже при использовании небольших доз для оказания терапевтического действия, но длительном употреблении препаратов данной группы, возможно развитие зависимости. Как доказали ученые, зависимость от бензодиазепинов может быть физическая и психическая. Данная зависимость имеет низкую степень и ее можно вылечить.

Если принимать препараты в малой дозе на протяжении 4-6 месяцев, то через такое время может появиться зависимость, даже при использовании слабого бензодиазепина.
Если пациенты не применяют таблетки для получения наркотического опьянения, то зависимость может и не развиваться. При потреблении больших доз, особенно если это наркоманы со стажем, привыкание наступает за пару месяцев. Около 50% наркоманов, которым показано лечение бензодиазепинами, зависимы от лекарственного средства.
Для лечения и при острых отравлениях, врачи используют флумазенил, который служит антидотом. Такое средство способно угнетать действие бензодиазепинов, исключает осложнения. Наркоманам использовать такие препараты запрещается, ведь могут появляться еще сильнее побочные эффекты.
Для лечения следует отказаться от лекарств, входящих в описанную группу, но в ряде случаев наступает синдром отмены, что характеризуется следующими признаками:
- Сбои сна и аппетита.
- Гипергидроз.
- Головокружение.
- Дискомфорт в брюшной полости, боли живота.
- Паническое состояние, тревога
- Боль в голове.
- Судороги.
Описанные признаки и сам синдром отмены длиться до 2 суток, у некоторых пациентов может задержаться до недели. Если лекарства использовались очень долго, то человек испытывает ломку более 7 дней.
Основной терапией считается постепенный отказ от лекарств, так не будут появляться побочные эффекты, а в дополнении надо пройти курс психотерапии.
При мононаркомании, когда используются только бензодиазепины, врачи применяют амбулаторные методы лечения.
Если человек сразу использует сильные наркотики, то больного госпитализируют в специальные клиники, где курс лечения составляет 3-6 месяцев.
Заключение
Снотворные бензодиазепины необходимо применять только под контролем врача, в точно указанной дозировке. Важно понимать, что к препаратам развивается привыкание, а если они используются для лечения наркомании, то человека лучше контролировать и не допускать злоупотребления таблетками, чтобы избежать серьезных последствий.
Источник: https://stopz.ru/informaciya/yenciklopediya-narkotikov/benzodiazepin-mekhanizm-deystviya/
Бензодиазепины: описание класса препаратов и их перечень
Препараты бензодиазепинового ряда — это лекарства, назначаемые при заболеваниях психоэмоционального характера.
Свое название они берут от химического наименования основного действующего вещества — 5-арил-1,4-бензодиазепина.
Причем к этой группе лекарственных средств могут относиться не только препараты с таким химическим составом, но и медикаменты на основе его производных, демонстрирующие не меньшую эффективность в лечении.
Бензодиазепины действуют в организме за счет увеличения количества гамма-аминомасляной кислоты в мозгу и снижения возбудимости нейронов. Это позволяет уменьшить взаимодействие между нейронами, что проявляется в успокаивающем эффекте на многие функции головного мозга.
Некоторые из препаратов выводятся из организма наполовину в течение полусуток, другие оказывают длительное влияние и сохраняются неделями:
- удаляются из организма наполовину за 12 часов: триазолам, бротизолам, мидазолам;
- выводятся за 40 часов: темазепам, лоразепам, эстазолам, нитразепам, клоназепам, флунитразепам;
- в период до 250 часов: диазепам, флуразепам, клоразепат.
В списке приведены названия не препаратов, а действующих веществ.
Список препаратов на основе производных бензодиазепина многочисленный. Наибольшее применение получили:
- Алзолам;
- Алпрокс;
- Апаурин;
- Бромидем;
- Грандаксин;
- Диазепам;
- Ксанакс;
- Лорафен;
- Мезапам;
- Нозепам;
- Оксазепам;
- Реланиум;
- Седуксен;
- Сибазон;
- Тазепам;
- Хелекс;
- Элениум.
Многие препараты, проявляющие антидепрессивную и противотревожную активность, нередко путают с бензодиазепинами. Например, Атаракс не относится к ним, а причисляется к анксиолитикам – противотревожным средствам, гистаминоблокаторам. Несмотря на схожесть действия в некоторых эффектах, это препараты разных фармакологических групп.
Большинство бенздиазепинов отпускаются по назначению врача, так как имеют выраженные транквилизирующие свойства. Препараты без рецептов с аналогичным действием, можно подобрать в других фармакологических группах, но с участием специалиста.
Препараты бензодиазепинового ряда используются в нескольких медицинских направлениях из-за того, что их основное седативное действие устраняет нежелательную симптоматику при многих заболеваниях. Каждый из препаратов имеет собственное торговое название и отдельное действующее вещество, но все они относятся к одному химическому ряду соединений, потому объединены в группы.
Среди направлений применения выделяют:
- Общую анестезиологию. Бензодиазепины лучше нейролептиков и барбитуратов справляются с задачами премедикации, во время которой пациента готовят к операциям.
- Местную анестезиологию. При проведении вмешательств под таким наркозом бензодиазепины оказывают успокоительное действие, повышают судорожный порог.
- Неврологию. Препараты этой группы способны защищать мозг от недостатка поступления кислорода и применяются в критических состояниях.
- Психотерапию. Бензодиазепины активно используются в лечении психических заболеваний различной тяжести.
Наиболее широкий спектр применения именно в психиатрии. Несмотря на безопасность использования бензодиазепинов короткими курсами, возможны парадоксальные реакции. Таковыми называют проявления, обратные желаемым эффектам. Например, бензодиазепины назначают от депрессии, а в ответ на лечение заболевание усугубилось.
Бензодиазепины обладают целым рядом свойств, которые позволяют бороться с тяжелыми психическими состояниями и патологиями средней тяжести. Основные эффекты приема:
- седативный;
- снотворный;
- анксиолитический (противотревожный);
- противосудорожный;
- амнестический;
- миорелаксирующий (расслабляющий мышцы).
Бензодиазепины могут применяться по различным показаниям, среди которых тревожность, бессонница, паника, судороги. В большинстве случаев препараты переносятся хорошо, но при длительном лечении может снижаться их эффективность и развиваться абстинентный синдром после прекращения применения.
Последствием долгосрочного или неадекватного использования бензодиазепинов является затяжная депрессия и тревожность.
Препараты бензодиазепинового ряда часто используются для лечения тревоги при панических атаках из-за быстрого наступления успокоительного эффекта. Мнения ведущих американских психотерапевтов на этот счет разнятся. Некоторые считают, что в лечении панических расстройств более эффективны антидепрессанты. Но на начальных стадиях патологии бензодиазепины также назначаются.
Преимуществом препаратов перед антидепрессантами в борьбе с паническим расстройством является быстрое наступление успокоительного эффекта. Недостаток один – возможность развития зависимости.
Американская психиатрическая ассоциация не рекомендует препараты бензодиазепинов пациентам с депрессией или при злоупотреблении психоактивных веществ. Для достижения эффективности лечения основную терапию проводят антидепрессантами, методами психотерапии, а эти средства применяют ситуативно – при очередном приступе паники.
Препараты бензодиазепинового ряда эффективны для управления симптоматикой генерализованного тревожного расстройства (ГТР), которая значительно снижает качество жизни больных. Практика такого лечения известна по всему миру, поэтому существует определенный свод правил терапии ГТР этими средствами:
- подходят только для краткосрочного использования;
- применяются для устранения симптомов, но не для лечения патологии;
- назначаются не более чем на месяц регулярного приема;
- постепенно отменяются без резкого сокращения доз.
Бензодиазепины при ГТР назначаются в сочетании с антидепрессантами и проведением психотерапевтического лечения.
Препараты этой группы удобны для использования при краткосрочном лечении бессонницы. Длительность применения также не должна превышать четырех недель. Действие бензодиазепинов при бессоннице:
- устраняют навязчивые мысли, мешающие спать;
- сокращают время засыпания;
- восстанавливают физиологическую структуру сна;
- продлевают время отдыха;
- восстанавливают глубину сна.
Среди недостатков применения при бессоннице – возможность привыкания, в результате которого пациент не сможет уснуть без препаратов после отмены бензодиазепинов.
Длительные эпилептические судорожные припадки – это тяжелое состояние, которое требует немедленной помощи. Его купируют введением бензодиазепинов быстрого действия, которые проявляют сильный эффект. В условиях стационара препараты используются внутривенно. Если приступы настигают больного дома, применяют средства в пероральной и ректальной формах.
При продолжительном лечении эпилепсии бензодиазепинами может усиливаться остаточный эффект – сонливость, слабость. В дальнейшем действие препаратов может снижаться из-за развития толерантности. Это означает, что применение средств становится привычным для организма, он больше не реагирует изменением состояния.
Прекращение лечения эпилепсии бензодиазепинами требует особенной осторожности, так как после резкой отмены препаратов могут развиваться судороги.
Препараты этой группы предпочтительны при алкогольной детоксикации, особенно в тех группах пациентов, которые имеют мотивацию прекратить пить. В случае длительного приема могут развиваться судорожные эффекты.
Бензодиазепины способны предотвращать синдром отказа от спиртного, поэтому применяются и в качестве профилактики острых припадков алкогольной зависимости. Преимуществом препаратов является и тот факт, что типичная для пациентов агрессия и нестабильность также устраняются этими средствами.
Препараты бензодиазепинового ряда применяются и при других показаниях благодаря широкому диапазону действий. Среди них:
- успокоение пациентов в состоянии стресса или в реанимации на искусственной вентиляции легких;
- снижение тревожности перед операцией, устранение фобии перед определенными врачами, например, перед стоматологом, хирургом;
- снятие мышечных спазмов в течение короткого промежутка времени;
- лечение острой паники, вызванной отравлением галлюциногенами;
- неотложная помощь при психозах, мании, шизофрении;
- лечение синдрома беспокойных ног, обсессивно-компульсивного расстройства;
- устранение негативных последствий электросудорожной терапии.
Если врач назначил препарат из группы бензодиазепинов, не нужно причислять себя к тяжело больным – эти препараты одинаково эффективны как при умеренных состояниях, так и при серьезных.
Побочные эффекты бензодиазепинов связаны с мышечным расслаблением и седативным действиями. К ним относят следующие:
- снижение концентрации внимания;
- сонливость;
- головокружение;
- снижение координации;
- проблемы с эрекцией и уменьшение либидо;
- гипотония и угнетение дыхания – чаще при внутривенном введении;
- спутанность сознания;
- эйфория;
- расплывчатость зрения;
- ночные кошмары;
- деперсонализация.
В некоторых случаях описывают проявление высокой токсичности для печени, но этот эффект является исключением, а не правилом. Другим последствием применения может стать снижение водительских навыков, что опасно высокой вероятностью дорожно-транспортных происшествий, поэтому на время лечения управление автомобилем противопоказано.
Первое время после начала лечения бензодиазепинами могут развиваться парадоксальные реакции – в течение 3-5 дней. К ним относят:
- усиление судорожности;
- жестокость;
- агрессия;
- раздражительность;
- переменчивость;
- суицидальные мысли и поведение.
Частота возникновения этих реакций не превышает одного процента, но перед началом лечения близкие больного должны быть уведомлены о возможности парадоксальных эффектов. Они также могут развиваться на фоне длительного бесконтрольного применения бензодиазепинов.
Долгосрочные эффекты лечения бензодиазепинами могут включать когнитивные расстройства и проблемы поведения. К основным относят:
- трудности при попытках конструктивно мыслить;
- социофобию;
- потерю сексуального желания;
- утрату интереса к хобби и досугу;
- неспособность выразить эмоции;
- изменение в восприятии себя и окружающего мира.
Проявление долгосрочных нежелательных эффектов также наблюдается не у всех пациентов и нередко является результатом неадекватной схемы лечения или применения без наблюдения врача.
Зависимость от бензодиазепинов – основная проблема, связанная с их применением в лечении.
Толерантностью к препарату называют снижение его эффективности как снотворного, успокоительного и противотревожного средства, несмотря на то что пациент принимает те же дозировки. Это индивидуальный параметр, поэтому во время клинических испытаний бензодиазепинов обнаруживалось и сохранение эффективности даже в течение полугода использования.
Нарушения памяти после лечения препаратами – неподтвержденные предположения. Максимально длительная и только частичная ее потеря наблюдалась в течение полутора часов после введения высоких доз внутривенно.
Резкое снижение количества может приводить к развитию синдрома отмены, или абстиненции. При этом наблюдается резкое возвращение тех состояний, от которых назначались бензодиазепины, но в больших масштабах.
При синдроме абстиненции старые симптомы не возникают, но появляются новые. Например, вылечив тревожность и резко прекратив применение бензодиазепинов, человек впадает в депрессию и не может уснуть по ночам.
Наиболее частыми симптомами, указывающими на абстинентный синдром, являются:
- бессонница;
- проблемы с пищеварением;
- дрожание конечностей;
- потливость;
- раздражительность;
- спазмы мышц;
- депрессия;
- суицидальные мысли;
- судороги.
Тяжелая симптоматика развивается после слишком быстрого прекращения лечения. Признаки могут проявляться и при постепенном снижении дозировки. В таком случае в течение нескольких дней снова принимают предыдущее количество лекарства, а затем сокращают его с меньшей разницей.
Тяжелые абстинентные синдромы могут сохраняться год и более. В этом случае эффекты, которые они вызывают, требуют медикаментозной коррекции препаратами других групп. Чаще всего в течение первых двух месяцев симптоматика стихает и притупляется.

Бензодиазепины более безопасны, чем предшествующие им барбитураты. Сами по себе они редко вызывают тяжелые передозировки. Но есть опасные их сочетания, которые могут обернуться для организма как минимум отравлением.
Одновременный прием бензодиазепинов с опиатами, алкоголем и трициклическими антидепрессантами сильно повышают их токсическое воздействие на организм.
Люди пожилого возраста более чувствительны к нежелательным реакциям, поэтому иногда получают передозировку даже при длительном применении в стандартных количествах.
Симптомы превышения нормы:
- сонливость;
- невнятность речи;
- снижение сухожильных рефлексов;
- угнетение процесса дыхания;
- снижение артериального давления;
- коматозное состояние.
При передозировке применяют антидот – флумазенил, который при единоразовом превышении препаратов показал высокую эффективность, но также имеет ряд серьезных противопоказаний, например, низкий судорожный порог, аритмия, длительное лечение бензодиазепинами, пожилой возраст и другие.
При обнаружении симптомов требуется немедленно обратиться за медицинской помощью. Предпринимать самостоятельные попытки устранения передозировки нельзя.
Противопоказания связаны с расслабляющим действием бензодиазепинов на мышцы. К их числу относят:
- миастению;
- ночное апноэ;
- бронхит;
- расстройства личности;
- хронический обструктивный бронхит легких;
- умственную отсталость;
- клиническую тяжелую депрессию;
- злоупотребление алкоголем, барбитуратами и опиоидами.
Перед началом применения необходимо оповестить врача обо всех принимаемых препаратах и предъявить медицинскую карту, чтобы специалист исследовал картину болезни и предотвратил применение бензодиазепинов, обнаружив противопоказания.
Применение бензодиазепинов в третьем триместре может привести к низкой температуре тела у плода и малой его подвижности. Иногда это сказывается затруднениями дыхания у детей и проблемами во время кормления – притупляется сосательный рефлекс. Диагностировать состояние ребенка сразу трудно, так как побочные реакции могут развиваться даже спустя 3 недели после рождения.
Применять бензодиазепины при беременности необходимо только в условиях стационара под тщательным наблюдением врача.
Некоторые представители средств этой группы применяются для лечения детей только в форме ректальных свеч. В них используются низкие дозировки и более безопасные бензодиазепины. Назначать их должен лечащий врач и тщательно контролировать прогресс терапии.
Бензодиазепины – это большая группа лекарственных средств с широким спектром действия на центральную нервную систему человека. Правильно подобранные дозировки и адекватные курсы лечения позволяют добиться хороших результатов и закрепить их.
Самостоятельное применение чревато развитием абстинентного синдрома, побочными реакциями и ухудшением самочувствия.
Источник: https://neurofob.com/therapeutic-measures/another-therapy/benzodiazepiny-spisok-preparatov.html
К вопросу о зависимости к бензодиазепинам
С тех пор, как в психиатрическую практику был введен первый препарат из группы бензодиазепинов (хлордиазепоксид) прошло почти 40 лет. Все эти годы именно эта группа психотропных препаратов (которая в настоящее время насчитывает более 20 лекарственных средств) вызывала наиболее острые дискуссии, касающиеся возможности их длительного применения.
Эта ситуация в некоторой степени парадоксальна, поскольку на сегодняшний день бензодиазепины остаются наиболее изученным классом психотропных средств – достаточно полно известен механизм их действия, фармакологические свойства и т.д. Бензодиазепины считаются наиболее «качественными» препаратами, отличаясь высокой эффективностью и безопасностью, низкой токсичностью.
Более того, спектр их психофармакологического действия чрезвычайно широк и включает анксиолитическое, противосудорожное, гипнотическое, миолелаксирующее, амнестическое действия, что соответствует разнообразным областям их клинического применения. Частота назначения этих препаратов занимает второе место (после сердечнососудистых) среди всех лекарственных средств.
В то же время именно к бензодиазепинам, как к никаким другим психотропным препаратам, остается критическое отношение как со стороны врачей и больных, так и в научных публикациях и в прессе.
Эта парадоксальная ситуация сохраняется, несмотря на появление все новых и новых данных о том, что мнение о злоупотреблении этими препаратами преувеличено, и риск привыкания на самом деле достаточно низок.
Непредвзятого отношения к бензодиазепинам трудно добиться, поскольку мнения специалистов часто не учитывают противоречивость данных о возможности привыкания, а мнения больных основываются в значительной степени на негативном отношении к психотропным препаратам вообще.
Причем, если с необходимостью применения антипсихотических препаратов и антидепрессантов многие пациенты и их родственники мирятся как с неизбежностью, то с обывательской точки зрения прием бензодиазепинов до сих пор является признаком «слабости характера».
Это расхожее мнение возвращает нас к 70 годам, когда высказывалось предположение, что бензодиазепины специально назначаются врачами-мужчинами женщинам с целью их лучшей адаптации к социальным и экономическим условиям.
- Между тем, во-первых, распространенное общественное мнение о риске, связанном с приемом бензодиазепинов, полностью игнорирует высокий уровень распространенности нарушений, при которых они назначаются.
- Во-вторых, последние данные исследований свидетельствуют о хроническом течении тревожных расстройств, что предполагает длительное, а не краткосрочное, применение соответствующих препаратов по аналогии с долгосрочной терапией в других областях медицины.
- В-третьих, общественное мнение о риске применения бензодиазепинов не учитывает токсичность использования альтернативных терапевтических средств.
Показательны в этом отношении данные о введении программы тройного регулирования выписывания рецептов на бензодиазепины в штате Нью-Йорк (введенная 1 января 1989 г.).
Результаты, оцененные в 1991 году, показали 57% снижения назначения бензодиазепинов в штате Нью-Йорк по сравнению с 11% снижением на протяжении этого же периода в штате Пенсильвания, где не было введено никакого регулирования.
Однако наряду со снижением назначения бензодиазепинов в штате Нью-Йорк произошло параллельное увеличение потребления других психоактивных средств (барбитуратов и алкоголя), а цена препаратов из класса бензодиазепинов на черном рынке увеличилась в 4 раза.
В последние годы появились научные работы, в которых поднимаются вопросы возможности злоупотребления и зависимости при длительном применении бензодиазепинов.
Во многих из этих исследований показано, что настоящее привыкание к бензодиазепинам возникает редко и злоупотребление этим классом препаратов обычно ограничено больными с расстройствами личности и/или злоупотребляющими другими психоактивными средствами.
Другими словами, поведение «истинно зависящего» сильно отличается от поведения обычного человека, принимающего бензодиазепины.
Последний использует лекарственный препарат в тех дозах и то время, которое рекомендуется врачом, и предпочитает скорее уменьшить дозировку и сократить время лечения, чем увеличить дозу и продлить прием препарата. Таким образом, в настоящее время при рассмотрении проблемы зависимости акцент перемещается с используемого препарата (бензодиазепина) на больного, принимающего его.
Впервые в таком ракурсе на проблему зависимости обратил внимание Tyrer P., который и сформулировал кардинальный вопрос – почему только более половины людей, принимающих бензодиазепины, способны отменить их сразу или почему проблемы отмены выявляются только у некоторых больных?
Этот вопрос был поднят после проведенного Tyrer P. et al. плацебо-контролируемого исследования. Его результаты показали, что у 22% пациентов, продолжающих принимать бензодиазепин, но полагающих, что они принимают плацебо, возникали симптомы отмены. В то же время в другой группе больных, в которой активный препарат был действительно заменен на плацебо, синдром отмены возникал в 44% случаев.
Выявлены отчетливые различия между социально-демографическими и клиническими характеристиками людей, принимающих анксиолитики – женщины, возраст за 40 лет, имеют отчетливую психопатологическую симптоматику, проблемы с алкоголем, и гипнотики – возраст за 60, счастливы, принимая лекарство, имеют множество соматических болезней.
При этом для пожилых людей наибольшей проблемой, вызывающей страх, является не предполагаемая зависимость, а возможная отмена снотворного или отсутствие соответствующего препарата в аптеках.
Несмотря на различные контингенты больных, применяющих анксиолитики и гипнотики, возникает вопрос – почему количество выписываемых снотворных остается достаточно постоянной величиной, а анксиолитиков имеет тенденцию к уменьшению, хотя это препараты одной и той же фармакологической группы и механизма действия?
Важность психологических механизмов в генезе и контроле синдрома отмены подчеркивали авторы когнитивной теории Higgitt A. et al. Они предположили, что когнитивные и поведенческие расстройства играют ключевую роль в развитии бензодиазепиновой зависимости.
Такие больные проявляют катастрофичность мышления и верят, что уменьшение доз препарата может привести к катастрофе личности. Тревога, в свою очередь, способствует усилению выраженности имеющихся симптомов.
Отмечая, что больные с явлениями отмены после назначения бензодиазепинов подобны пациентам с соматизированными расстройствами, Higgitt A. et al. предположили наличие единого лежащего в основе этих состояний когнитивного механизма, при котором телесные симптомы чрезмерно акцентированы, ошибочно определяются и затем интерпретируются.
Авторы предположили 5 механизмов, объясняющих развитие у некоторых больных синдрома отмены:
- больные иррационально верят в мощность препаратов, и следовательно, ожидают возникновения более тяжелых симптомов отмены.
- любые телесные симптомы во время уменьшения препарата есть мера (вина) за отмену препарата.
Отмена препарата вызывает опасения, и этот страх способствует появлению соматических симптомов тревоги, которые присоединяются к симптомам отмены. При этом больные не способны отличить симптомы тревоги от симптомов отмены. По мнению Higgitt A. et al., этот факт может являться первичным дефектом в развитии пролонгированного синдрома отмены.
Бензодиазепины представляются больным как единственный путь контроля вегетативного возбуждения, в то время как другие стратегии преодоления стресса отсутствуют.
Больные отличаются особой структурой личности, сфокусированной в большей степени, чем в норме, на телесных симптомах.
С точки зрения Higgitt A. et al., патологические когнитивные установки можно с успехом заменить более адаптивными когнитивными стратегиями и тем самым предотвратить развитие синдрома отмены и зависимости.
На тот факт, что больные, у которых сформировалась зависимость к бензодиазепинам, обычно имеют проблемы еще до приема препаратов, обратил внимание Hallstrom С., a Morphy S. поаказал, что синдром отмены более часто отмечается у больных с пассивно-зависимыми чертами личности.
В связи с этим предложено определять и учитывать тип личности еще до назначения бензодиазепинов, что может помочь предотвратить риск возникновения зависимости.
Helman С. предложил психологическую классификацию людей, принимающих бензодиазепины. Эта классификация, основанная на отношении больных к терапии и вере в ее результат, включает 3 группы: «тоников», «пищевиков» и «топливников».
- Группа больных-«тоников» имеет тенденцию контролировать применение препаратов и использовать их только при необходимости. Они верят, что препарат «действует на них», но не считают это действие «подавляющим их волю».
- Больные-«топливники» в меньшей степени контролируют применение препаратов и имеют тенденцию принимать их ежедневно, хотя многие из них понимают, что это привычка, а не необходимость. Они верят, что лекарство эффективно помогает им «справиться с жизнью».
- Больные-«пищевики» чувствуют, что они не контролируют прием препарата, и не могут нормально функционировать и «выжить» без него.
Категоризацию терапевтического и неправильного использования бензодиазепинов предложили Taylor К. & Laverty R.
При терапевтическом использовании нормальные дозы препарата уменьшают длительно текущую тревогу. При неправильном использовании больной самостоятельно повышает дозы, чтобы вызвать продолжительный эффект лекарственного средства, и при уменьшении доз «страдает» от синдромов отмены.
Вероятно, необходимо различать бензодиазепиновую зависимость и трудности отмены эффективного препарата.
Концептуальные разногласия в наличии специфических критериев бензодиазепиновой зависимости, а также сложности в дифференциальной диагностике синдрома отмены, «rebound»-синдромов и обострения тревожной симптоматики приводят к большому разбросу данных о распространенности привыкания к бензодиазепинам – от 0,5% до 7%.
Источник: http://MirZnanii.com/a/206700/k-voprosu-o-zavisimosti-k-benzodiazepinam
Тихая аддикция: злоупотребление снотворными средствами
Неконтролируемое употребление снотворных средств, особенно в пожилом возрасте, сопровождается когнитивными и психомоторными нарушениями, сопряжено с высоким риском падения с переломом шейки бедра, повышает заболеваемость и смертность.
Существуют различные подходы к лечению зависимости от снотворных препаратов, но основным является постепенная их отмена в сочетании с психотерапией.
Альтернативой снотворным средствам в лечении тревоги и бессонницы могут стать антидепрессанты, в том числе тразодон.
Гипнотики и препараты, их замещающие
Выделяют следующие основные группы снотворных средств: барбитураты, бензодиазепины, Z-препараты.
Несмотря на принадлежность к разным химическим группам и неидентичные фармакологические свойства, препараты этих групп являются агонистами рецепторов гамма-аминомасляной кислоты (ГАМК), облегчая ее нейротрансмиссию. Все эти снотворные средства, подобно этанолу, относятся к супрессорам центральной нервной системы и оказывают преимущественно затормаживающее влияние на нервные процессы.
Барбитураты использовали как снотворные средства в период с 1910-х по 1960-е гг., затем их вытеснили хлордиазепоксид и диазепам, появившиеся в 1960-м и 1963-м соответственно, а впоследствии и другие бензодиазепины. Бензодиазепины (в качестве средства лечения бессонницы, а не по другим клиническим показаниям) с начала 1990-х гг. постепенно начали уступать место Z-препаратам.
К снотворным препаратам в определенной мере можно отнести антигистаминные (противоаллергические) средства, седативное и снотворное действие которых обычно рассматривается в качестве побочных эффектов, но нередко используется и врачами, и пациентами как альтернатива истинным гипнотикам.
При этом антигистаминные средства не являются агонистами ГАМК, и их прием не сопровождается возникновением зависимости и состоянием отмены после прекращения употребления.
Однако в то же время антигистаминные препараты могут оказывать сходное с истинными гипнотиками неблагоприятное влияние на нервные и психомоторные функции.
Последствия бесконтрольного приема снотворных средств
От 6 до 20% взрослого населения стран Западной Европы регулярно принимают снотворные препараты (гипнотики) – это происходит как под контролем врача, так и бесконтрольно.
Лица, употребляющие снотворные препараты в связи с бессонницей, редко обращаются к врачам, в связи с чем данный вид зависимости определяется как тихая (или молчаливая) аддикция.
Чаще всего снотворные средства принимают пожилые люди, поскольку они в большей степени страдают расстройствами сна, подвержены депрессиям и склонны к необоснованным тревогам, однако риск для здоровья и жизни, связанный с приемом этих препаратов, в этом возрасте очень высок.
Неконтролируемое употребление снотворных средств может привести:
- к привыканию при употреблении малых доз, что ведет к формированию зависимости от препаратов (необходимо увеличивать их дозу для достижения снотворного эффекта) и развитию состояния отмены;
- парадоксальным эффектам: повышается возбудимость или развивается спутанность сознания вместо ожидаемого седативного и снотворного действия;
- нарушению памяти, внимания и других когнитивных функций;
- нарушению координации и мышечной слабости;
- падению с возможными переломами костей (самым драматичным из которых является перелом шейки бедра), особенно в пожилом возрасте, причем риск падений зависит от принимаемого препарата (например, он существенно выше при употреблении диазепама в сравнении с другими бензодиазепинами, особенно с оксазепамом);
- повышению риска смерти.
Для того чтобы оценить последствия употребления снотворных средств, D.F. Kripke и соавт. (2012) проанализировали электронные медицинские документы пациентов, принимавших и не принимавших препараты для лечения бессонницы (10 529 и 23 676 человек соответственно), при этом учитывались 12 типов коморбидных расстройств у больных. Средний возраст пациентов в группах – 54 года. Продолжительность динамического анализа составляла 2,5 года.
Исследование показало, что прием любых снотворных препаратов более чем в три раза повышал риск преждевременной смерти, причем риск зависел от дозы препаратов и частоты их употребления.
Помимо увеличения смертности прием снотворных средств привел к росту частоты злокачественных опухолей, и это никак не было связано с имеющимися у пациентов заболеваниями.
Важно подчеркнуть, что отмеченные показатели были устойчивы в каждой группе.
По некоторым данным, употребление снотворных средств повышает риск суицидов у пожилых лиц, в то время как прием антидепрессантов, напротив, способствует снижению частоты самоубийств в популяции.
Барбитураты и лечение зависимости от них
По фармакологическим свойствам производные барбитуровой кислоты значительно уступают более современным аналогам – бензодиазепинам и Z-препаратам, что служит причиной все более редкого использования этих препаратов в клинической практике.
К недостаткам барбитуратов относят:
- узкий спектр фармакологического действия при отсутствии противотревожного (анксиолитического) эффекта и неудовлетворительной противосудорожной активности;
- быстрое развитие толерантности;
- нарушение структуры сна;
- выраженное последействие с дневной сонливостью;
- значительная способность вызывать зависимость.
Авторы Кембриджского руководства по лечению в психиатрии (Cambridge Textbook of Effective Treatments in Psychiatry, 2011) отмечают отсутствие современных рандомизированных контролируемых исследований фармакотерапии зависимости от барбитуратов и объясняют это редкостью злоупотребления этими препаратами в наши дни, оговариваясь, что более ранние исследования, датированные 1970–1980-ми гг., характеризуются серьезными методологическими недостатками [2].
В связи с невысокой частотой применения барбитуратов расстройства, связанные с употреблением этих препаратов, представляют сравнительно редкую клиническую проблему. Однако в случае необходимости для лечения зависимости от барбитуратов следует заменить препараты короткого действия препаратами длительного действия (фенобарбиталом) либо диазепамом с последующей постепенной их отменой.
Бензодиазепины и лечение зависимости от них
Бензодиазепины являются агонистами рецепторов ГАМК и связываются со специфическими участками ГАМКа-рецепторов (бензодиазепиновых рецепторов). Это лежит в основе их седативного, противотревожного, миорелаксирующего, противосудорожного и снотворного эффектов.
В зависимости от преобладающих фармакологических эффектов бензодиазепины применяют в качестве снотворных средств, антиконвульсантов, транквилизаторов или средств для наркоза.
Иногда один и тот же препарат (например, мидазолам) может использоваться как снотворное средство, а также как средство для неингаляционного наркоза или управляемой седации.
Диазепам – один из наиболее мощных бензодиазепинов – применяется в качестве транквилизатора, снотворного препарата, средства лечения эпилепсии (в том числе эпилептического статуса) и препарата выбора в лечении синдрома отмены алкоголя.
Способность бензодиазепинов вызывать зависимость, или наркогенный потенциал (abuse potential), обусловлена быстротой их проникновения в мозг и развития клинических эффектов, что в свою очередь зависит от степени липофильности конкретного лекарственного средства.
Например, скорость устранения тревоги и наркогенный потенциал короткодействующего алпразолама значительно превосходят соответствующие показатели хлордиазепоксида, который отличается пролонгированным фармакологическим действием с отставленным началом.
Бензодиазепины (как и другие снотворные средства) по своим фармакологическим эффектам сходны с алкоголем, что определяет их способность облегчать состояние отмены последнего и предупреждать возникновение алкогольных судорожных припадков и алкогольного делирия. Этим же объясняется наркогенный потенциал данных веществ и близость клинических проявлений алкогольной зависимости и зависимости от бензодиазепинов.
Лечение зависимости от бензодиазепинов (как и от других снотворных средств) предполагает решение двух задач:
- устранение собственно зависимости, включая физический (толерантность и состояние отмены) и психологический компоненты;
- лечение бессонницы и тревоги, лежащее в основе немедицинского употребления снотворных средств, альтернативными препаратами, не вызывающими зависимость.
В этой связи можно выделить следующие подходы к лечению зависимости:
- постепенное снижение дозы препарата, вызвавшего зависимость;
- замена препаратов короткого действия аналогами длительного действия с последующим уменьшением их дозы;
- замена препаратов аналогами с менее выраженной способностью вызывать зависимость с последующей постепенной отменой;
- непосредственное лечение синдрома отмены.
Оптимальной стратегией лечения зависимости от бензодиазепинов в пожилом возрасте является постепенная контролируемая отмена, облегчаемая психотерапией, наиболее предпочтительной является когнитивно-поведенческая терапия.
Снотворные препараты в качестве средства лечения бессонницы обычно замещаются нейролептиками или антидепрессантами. Нейролептики в значительно меньшей степени, чем антидепрессанты, позволяют устранить бессонницу и тем более тревогу.
Кроме того, нейролептики часто вызывают нарушение когнитивных функций и, что наиболее важно, их прием вне показаний (off label) ассоциирован с повышением смертности в пожилом возрасте. По этим причинам предпочтение отдается антидепрессантам.
К числу антидепрессантов выбора в лечении зависимости от бензодиазепинов можно отнести тразодон (препарат Триттико). Тразодон является единственным антидепрессантом, в перечне показаний к назначению которого указана зависимость от снотворных средств. Снотворные эффекты препарата обусловлены его способностью блокировать 5-HT2-рецепторы (семейство серотониновых рецепторов).
Тразодон относится к антагонистам 5-HT2A/C-рецепторов и ингибиторам обратного захвата серотонина. Сложным типом влияния на нейротрансмиссию серотонина объясняется особый фармакологический профиль препарата, а именно сочетание тимоаналептического (антидепрессивного) эффекта и отчетливого действия на состояние тревоги и бессонницу.
Препарат хорошо переносится пожилыми пациентами, что повышает его ценность как антидепрессанта, анксиолитика и средства лечения зависимости от гипнотиков в геронтологической практике.
Показано, что тразодон улучшает сон у пациентов, страдающих бессонницей на фоне болезни Альцгеймера.
В двойном слепом плацебоконтролируемом исследовании, проведенном E.F. Camargos и соавт. (2014), тразодон, назначенный при болезни Альцгеймера в дозе 50 мг на ночь, увеличивал продолжительность сна на 42,5 минуты по сравнению с плацебо и способствовал увеличению удельной доли ночного времени, приходящегося на сон, на 8%. Как и плацебо, тразодон не вызывал дневной сонливости, когнитивных нарушений и нейромоторной дисфункции.
Z-препараты и лечение зависимости от них
Z-группа включает следующие лекарственные средства: зопиклон, золпидем, залеплон. Название группы определяется заглавной буквой Z в названиях большинства (но не всех) входящих в нее препаратов. Исключениями являются структурно близкий к золпидему анксиолитик алпидем и химически сходный с залеплоном индиплон, обладающий снотворно-седативным эффектом.
Z-препараты обладают сродством к бензодиазепиновым рецепторам и сходными с бензодиазепинами фармакодинамическими свойствами, но отличаются от них более выгодной фармакокинетикой.
По мнению многих врачей, назначение Z-препаратов позволяет избежать ряда проблем, связанных с приемом бензодиазепинов, но представление о большей безопасности первых по сравнению со вторыми не имеет, по мнению некоторых экспертов, достаточных оснований.
Несмотря на то что Z-препараты не оказывают или оказывают незначительное влияние на архитектуру сна, в целом они характеризуются тем же спектром побочных действий, что и бензодиазепины, включая нарушение когнитивных и психомоторных функций, неблагоприятное влияние на поведение и вождение автомобиля.
Экспериментальное плацебоконтролируемое исследование с участием 101 здорового добровольца в возрасте 21–45 лет (мужчин и женщин в равной пропорции) без расстройств сна показало существенное ухудшение внимания и других значимых для вождения автомобиля когнитивных функций в утренние часы (в среднем в течение 11 часов) после приема на ночь зопиклона в дозе 7,5 мг (что составляет среднюю терапевтическую дозу).
Авторы подчеркивают, что врачи нередко рассматривают профиль фармакологического действия зопиклона как благоприятный и обычно недооценивают его нежелательное влияние на нейромоторные функции в безопасных, по их мнению, дозах.
Более того, по некоторым данным, Z-препараты чаще вызывают падение и переломы костей у пожилых лиц, чем препараты с более продолжительным фармакологическим действием, особенно если они принимаются в повышенных дозах или в сочетании с другими психоактивными веществами, включая алкоголь.
Прием Z-препаратов ассоциируется с повышением риска снохождения и галлюцинаций.
Как и в случаях с бензодиазепинами, прием Z-препаратов может приводить к эскалации доз препаратов и появлению других признаков злоупотребления и зависимости, особенно у лиц, склонных к употреблению психоактивных веществ, включая алкоголь, и пациентов с психическими расстройствами.
L.G. Wang и соавт. (2011) сообщают о двух наблюдениях значительного превышения доз золпидема.
В первом случае пациентка 43 лет принимала золпидем в дозе 200–400 мг на ночь для улучшения сна (рекомендуемая суточная доза препарата составляет 5–10 мг и лишь в некоторых случаях может повышаться до 15–20 мг), а во втором – пациентка 34 лет принимала золпидем каждые 15–30 минут с целью достижения эйфории и расслабления, общая суточная доза составила 400–500 мг. Отмена золпидема в обоих случаях привела к быстрому развитию тревоги, беспокойства, бессонницы и тонических судорог.
Указав на то, что сегодня практически отсутствуют исследования оптимальных протоколов лечения зависимости от снотворных Z-группы, P. Tyrer и K.R. Silk (2011) отметили, что при назначении этих препаратов необходимо соблюдать такие же меры предосторожности, что и при применении бензодиазепинов.
Фармакологическое сходство бензодиазепинов и Z-препаратов, а также близость клинических проявлений зависимости от этих лекарств позволяют предполагать, что оптимальные методы лечения зависимости от транквилизаторов с высокой вероятностью могут быть эффективными в устранении зависимости от золпидема и его аналогов.
Собственный опыт автора указывает на возможность успешного преодоления зависимости от Z-препаратов путем постепенного уменьшения их дозы с одновременным назначением противосудорожных препаратов (для предотвращения пароксизмальных состояний) и антидепрессантов, включая тразодон (Триттико), с целью нормализации сна и устранения тревоги.
Источник: http://umedp.ru/articles/tikhaya_addiktsiya_zloupotreblenie_snotvornymi_sredstvami.html
Какие препараты помогают справиться с зависимостью от бензодиазепинов?
Современные рекомендации указывают на необходимость проводить лечение бензодиазепинами в течение короткого срока, не растягивая их употребление на длительный период времени. Однако в реальности врачи и пациенты далеко не всегда следуют рекомендациям. Длительный прием бензодиазепинов приводит к формированию зависимости. В таких случаях прекращение приема бензодиазепинов становится сложной задачей.
Для предотвращение синдрома отмены обычно рекомендуется постепенное снижение дозы. Иногда медленное снижение дозы занимает месяцы и даже годы, хотя доказательств того, что такое медленное “слезание” с бензодиазепинов проходит лучше, чем более быстрое, нет.
Симптомы синдрома отмены часто напоминают симптомы тех заболеваний, для лечения которых бензодиазепины назначались. Более того, симптомы могут вернуться в более тяжелой форме.
К этому нужно добавить вырабатываемую толерантность к бензодиазепинам, которые принимаются для улучшения сна и ослабления тревожности. Со временем пациентам приходится увеличивать дозу для получения желаемого эффекта.
На данный момент научного консенсуса по вопросу, как фармакологически облегчить прекращение бензодиазепинов, не существует. Требуется препарат или набор препаратов, который решит несколько проблем: уберет физические симптомы синдрома отмены (тремор, тахикардия), улучшит психологическое состояние пациента, снизит тревожность и нормализует сон.
Кокрейновская библиотека опубликовала обзор применения различных препаратов при лечении бензодиазепиновой зависимости.
Обзор охватил 38 рандомизированных контролируемых исследований (РКИ) с общим количество участников, превышающим 2500. Все они принимали бензодиазепины более двух месяцев подряд и некоторым был поставлен диагноз “зависимость от бензодиазепинов”. Средний возраст участников – 50 лет, в большинстве РКИ преобладали женщины.
Исследования, рассмотренные авторами обзора, указывали на потенциальный положительный эффект некоторых препаратов.
- Во-первых, прекратить прием бензодиазепинов помогали вальпроевая кислота и трициклические антидепрессанты.
- Во-вторых, ряд препаратов смягчал синдром отмены: прегабалин, каптодиам, пароксетин, трициклические антидепрессанты и флуманезил.
- В-третьих, несколько препаратов снижали тревожность: карбамазепин, прегабалин, каптодиам, пароксетин и флуманезил. Однако флуманезил мог, наоборот, усилить синдром отмены.
Одно из исследований пришлось преждевременно прекратить из-за того, что флуманезил обострил симптомы панического расстройства.
Был найден препарат, который хуже всех работает при отмене бензодиазепинов, и к тому же усиливает синдром отмены. Это алпидем, и, по мнению авторов обзора, дальнейшее изучение его роли при отмене бензодазепинов не имеет смысла. Почти таким же бесполезным в данном контексте является аспартат магния.
Эффективность отдельных препаратов при решении данной проблемы уже проверялась. В 2006 г. публиковался обзор исследований, посвященных использованию карбамазепина при отмене бензодиазепинов. Выводы того обзора были такими – положительное действие есть, но требуется больше РКИ.
В том же 2006 г. публиковались данные о том, что имипрамин помогает избавиться от бензодиазепиновой зависимости. В Кокрейновском обзоре также отмечается потенциальный положительный эффект от трициклических антидепрессантов.
Окончательный вывод – до сих пор так и не выявлено ни одного фармакологического метода лечения бензодиазепиновой зависимости с доказанной эффективностью.
В отношении всех испробованных препаратов уровень доказательной базы авторами обзора оценивается как низкий или очень низкий.
В основном это связано с маленьким масштабом РКИ и конфликтом интересов, возникавшим из-за того что РКИ финансировались фармкомпаниями.
Таким образом, вопрос об эффективной фармакологической помощи пациентам, привыкшим принимать бензодиазепины, остается открытым.
Источник: https://psyandneuro.ru/novosti/chronic-benzodiazepine-users/