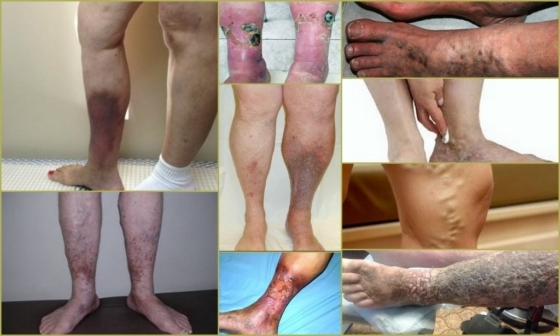
Посттромбофлебитический синдром нижних конечностей – это состояние, развивающее после перенесённого острого тромбоза. Обычно патология возникает через несколько лет после болезни и приводит к затруднению оттока крови от ног, появлению дискомфорта, боли и судорог, а также – изменений на коже.
Если не проводить терапию – высок риск инвалидизации пациента. Рассмотрим, что такое посттромбофлебитический синдром (ПТФС), каковы причины его возникновения, клинические проявления и методы лечения.
Этиология и патогенез
Посттромботическая болезнь развивается после перенесённого тромбоза, поскольку вены уже не могут полностью восстановиться и возникают необратимые последствия, провоцирующие развитие патологии. В результате сосуд деформируется, повреждаются венозные клапаны – их функция снижается либо полностью утрачивается.
Основные причины развития ПТФС нельзя расписать по пунктам, поскольку к формированию посттромбофлебитического синдрома приводит одно стойкое нарушение – тромбоз венозного сосуда. Данное заболевание приводит к закупорке просвета вены и нарушению кровотока. На фоне проводимого лечения через несколько дней тромб начинает постепенно рассасываться, а повреждённый сосуд снова наполняется кровью.
Различные формы посттромбофлебитического синдрома нижних конечностей
Но на данном этапе есть одна особенность – после восстановления вена уже не способна полноценно выполнять свои функции – она деформирована, её стенки не такие гладкие, а клапанный аппарат плохо функционирует.
Все это приводит к застойным явлениям и развитию недостаточности давления в венозной системе конечностей.
Кровь не сбрасывается по перфорантным венам из глубоких сосудов в поверхностные – поэтому посттромбофлебитический синдром захватывает все сосуды нижней конечности.
Со временем происходит расширение подкожных и внутренних вен, компрессионное падение давления, замедление кровотока и появление новых сгустков. В результате болезнь приобретает хроническое течение, появляются постоянные признаки и симптомы, беспокоящие пациента.
Согласно статистическим данным посттромбофлебитический синдром чаще всего развивается на фоне варикозного расширения вен. Данная болезнь способствует формированию тромбофлебита, осложняет его течение и приводит к формированию ПТФС.
Клиническая картина
Посттромбофлебитический синдром возникает после перенесённого тромбоза вен – обычно первые проявления регистрируются спустя несколько лет, но у некоторых больных болезненные ощущения могут проявляться уже через несколько месяцев.
Основными симптомами посттромбофлебитической болезни являются:
- Появление отёков – обычно регистрируются в конце дня, после длительной физической нагрузки. Отёчность возникает вследствие застоя в венозной системе, когда жидкая часть крови выходит в межтканевое пространство. Больной замечает, что к вечеру в области голеней отмечается припухлость, которая частично спадает к утру;
- Снижение чувствительности и утомляемость в конечностях – пациенты жалуются на необычные ощущения в ногах, при которых тактильные ощущения и восприятие боли над поражёнными венами снижено. Отмечается слабость и ощущение тяжести, которые сначала развиваются после ходьбы, а затем и в покое;
- Болезненность – данный признак в клинике ПТФС присоединяется позднее предыдущих симптомов. Человек ощущает распирающие боли в конечностях, которые усиливаются при изменении положения ноги, перемещении её вниз или переносе все тела. При отсутствии медикаментозного и укрепляющего лечения развивается стойкий посттромботический синдром;
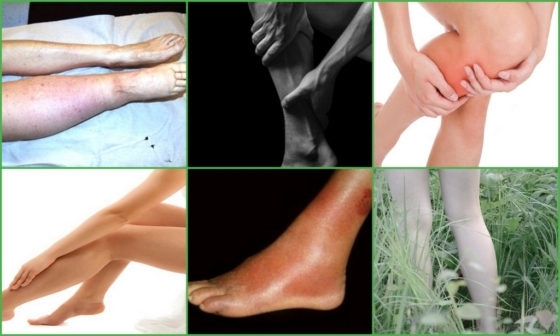
- Воспаление – развивается, когда болезнь протекает длительно, является защитной реакцией организма на разрушение тканей и образование новых тромбов;
- Появление судорог – проявляются на финальной стадии посттромбофлебитического синдрома, когда в мышцах и нервах накапливаются продукты распада, оказывающие негативное влияние на их работу. Статические сокращения возникают преимущественно в ночное время;
- Изменение оттенка кожных покровов – развивается на фоне нарушения кровотока, когда возникают застойные явления в венозной системе. Во время начальных проявлений кожа бледная, по мере прогрессирования болезни или при наличии ПТФБ глубоких вен нижних конечностей – синего или голубого цвета. Нередко отмечаются сосудистые звёздочки и кольцевидные уплотнения.
Степень признаков во многом зависит от тяжести поражения конечностей при посттромбофлебитическом синдроме. В зависимости от преобладания определённых симптомов строиться классификация посттромбофлебитической болезни – различают четыре её формы: отёчно-болевая, варикозная, язвенная и смешанная.
Код посттромбофлебитического синдрома по МКБ 10 соответствует шифру «I 87.2».
Симптомы отёчно-болевого ПФТС
Этот вид болезни характеризуется преобладанием боли и отёков конечностей над остальными симптомами. Проявление синдрома говорит о венозной недостаточности – в начале пациента беспокоит утомляемость и чувство тяжести в ногах, которая позднее постепенно перерастает в болезненность.
Пик выраженности посттромбофлебитической болезни приходится на вечернее время, пациента беспокоит ноющая, распирающая и пульсирующая боль. На утро симптом значительно угасает или вовсе не беспокоит.
Параллельно отмечается отёчность ног, которая увеличивается или спадает синхронно с проявлением болезненности.
Данный вид ПТФС встречается наиболее часто, требует незамедлительного лечения и наблюдения врача.
 Проявления варикозной формы
Проявления варикозной формы
Симптомы при данном варианте посттромбофлебитического нарушения проявляются умеренные, но наблюдается выраженное расширение венозных сосудов. При внешнем осмотре у пациента отмечается набухание подкожных вен в области голени и стопы, отёчность этих областей, сопровождающаяся болезненностью.
Данный вид посттромбофлебитического синдрома встречает в большинстве случаев и говорит о реканализации глубоких вен – когда тромб в глубоких венозных сосудах рассасывается и по ним возобновляется ток крови. В поверхностных венах давление падает, они остаются «растянутыми».
Язвенный вариант ПТФС
Этот тип венозной недостаточности характеризуется трофическими нарушениями – расстройствами питания клеток из-за недостаточности притока артериальной крови. Вначале отмечаются потемнения кожи в нижней части конечности, образование кольцевидных уплотнений, развитие воспалительной реакции, после чего образуется язва.
Смешанная форма ПТФС
Венозные изменения в данном случае характеризуются смешанной картиной: пациента могут беспокоить боли и отёки, которые могут периодически проявляться, а затем и вовсе не беспокоить. Почти у всех пациентов регистрируется варикозное расширение вен, нередко наблюдаются язвенные поражения кожи.
Диагностика
Посттромботическая болезнь нижних конечностей выявляется на основе внешнего осмотра врачом, при помощи инструментальных методов обследования и данных анамнеза. В последнем случае производится опрос пациента и изучается история предыдущей болезни – если больному проводилось лечение от тромбоза, вероятность возникновения ПТФС очень высока.
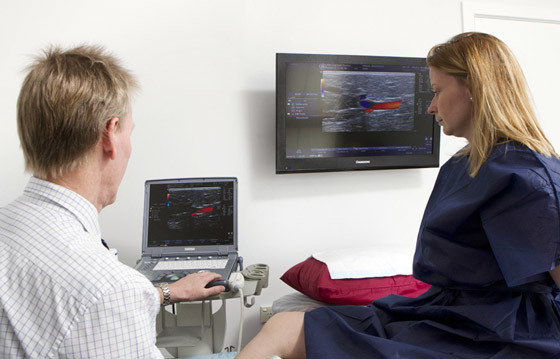
«Золотым стандартом» в диагностике посттромбофлебитического синдрома является ультразвуковое обследование.
При помощи дуплексного сканирования выявляется состояние венозной стенки, скорость кровотока, эвакуация крови и её отток от конечностей. Также ультразвук, проходя через твёрдые и мягкие ткани, даёт информацию о наличии или отсутствии тромбов.
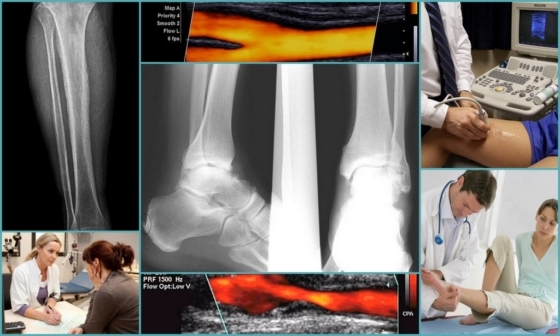
В качестве дополнения к диагностике ПТФС пациенту может назначаться рентген с применением контрастного вещества. После подтверждения болезни назначается соответствующее лечение.
Прогноз и осложнения
Прогноз при посттромбофлебитическом поражении вен относительно благоприятный в тех случаях, когда пациент придерживается основных рекомендаций врача – не нарушает программу лечения и выполняет основные правила по предотвращению рецидивов болезни. При таком подходе можно добиться поддерживающего оптимального состояния на продолжительное время.
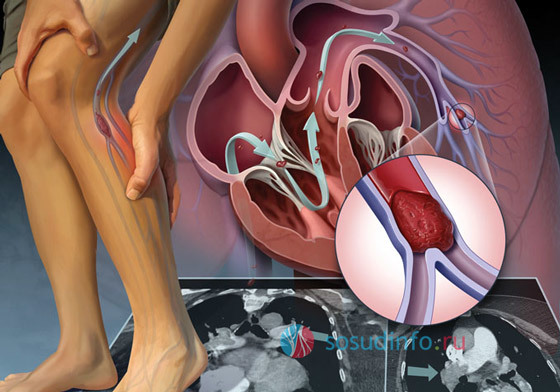
При нарушении правил оздоровительной программы у пациента возникают осложнения в виде нарушения кровообращения в конечностях, которые могут привести к гангрене, требующей ампутации. Второе серьёзное осложнение – инфаркты головного мозга или внутренних органов при попадании тромба в общий кровоток.
Лечение
Для терапии посттромбофлебитической болезни вен необходимо два главных правила: грамотное назначение лечения и желание больного вылечиться.
Только при осознанном подходе к терапии ПТФС удаётся добиться желаемого результата, стабилизировать состояние больного и предотвратить обострение клиники хронической болезни вен конечностей.
Программа подразумевает внедрение новых правил в повседневную жизнь, медикаментозное лечение и ряд укрепляющих процедур. Операция требуется только при запущенных формах ПТФС.
Коррекция образа жизни
Больным венозной недостаточностью необходимо соблюдать несколько основных правил, которые являются профилактикой болезни:
- Не забывать посещать флеболога или сосудистого хирурга – при необходимости доктора могут назначить профилактическое лечение, которое предотвратит нежелательные последствия синдрома;
- Ограничить тяжёлые физические нагрузки, избегать работы, требующей длительное стояние на ногах;
- Отказаться от вредных привычек;
- Соблюдать диету – не кушать продукты, увеличивающие риск тромбообразование и развитие ПТФС;
- Проводить ежедневную гимнастику – умеренная лечебная физкультура способствует лучшему кровообращению в ногах, укрепляет стенки вен.
Изменение образа жизни является не только профилактикой посттромбофлебитического синдрома, но и улучшает действие препаратов во время лечения.
Медикаментозная терапия
Лечение посттромбофлебитического синдрома при помощи лекарств направлено на повышение показателей свёртываемости крови, восстановление целостности венозной стенки и предотвращение воспаления. Основная схема лечения включает три стадии терапии посттромбофлебитической болезни.
Вначале используются следующие препараты:
- Дезагреганты (Трентал, Реополиглюкин, Пентоксифиллин) – эти средства предотвращают склеивание тромбоцитов и развитие ПТФС;
- Обезболивающие (Кетопрофен, Троксевазин) – уменьшают боль, отёк и воспаление венозной стенки;
- Антиоксиданты (Витамин В, Токоферол, Милдронат) – разжижают кровь, облегчают её циркуляцию по венам.
При наличии признаков повреждений кожи показано проведение антибактериальной терапии. Данное лечение посттромбофлебитического синдрома продолжается 7-10 дней, затем назначается применение следующих средств:
- Репаранты: Солкосерил, Актовегин;
- Флеботоники: Детралекс, Флебодиа, Гинкор-форт.
В завершении назначается курс мазей для наружного применения:
- Гепариновая мазь;
- Лиотон;
- Индовазин;
- Венитан.
Продолжительность такой сетки лечения ПТФС составляет примерно 2-3 месяца. Обычно после курса данной программы наблюдается устранение венозной недостаточности и основных проявлений посттромбофлебитического поражения конечности.
Физиотерапия
Применение укрепляющих процедур очень важно, как для лечения посттромбофлебитической болезни, так и для её профилактики. При венозной недостаточности наблюдается расширение объёма сосудов, в которых застаивается кровь и образуются сгустки. Во время физиотерапевтических сеансов тонус вен повышается, улучшается отток крови от конечностей.
Наиболее распространённые методики для лечения ПТФС:
- Лекарственный электрофорез;
- Магнитотерапия;
- Лечение лазером;
- Ионофорез;
- Радоновые и хвойные ванночки для конечностей.
Эффективность от проводимого лечения будет наблюдаться только при систематическом посещении физиотерапевта – если больной пропускает сеансы, вряд ли стоит ожидать, что болезнь отступит.
ЛФК
Немаловажным в лечении ПТФС будет и проведение лечебной гимнастики, которую назначит врач. Важно отметить огромную пользу от проведения данного вида упражнений – небольшие физические нагрузки улучшают циркуляцию крови, снимают отёчность и повышают тонус сосудов. Запрещается перегружать конечности – это улучшает венозный отток.
Применение компрессионного трикотажа
Для профилактики осложнений посттромбофлебитического синдрома и его лечения используется ношение бинтов и специализированного трикотажа, сдавливающего поверхностные вены. Это способствует повышению давления в глубоких сосудах и улучшает венозный отток от конечностей.
Народная медицина
Посттромбофлебитические расстройства можно лечить и в домашних условиях. Важно использовать данную методику как дополнение основной терапии ПТФС и не применять самостоятельно.
Два наиболее действенных рецепта:
- Настойка каланхоэ – мелко нарубленные листья растения заливаются спиртом или водкой и настаиваются в тёмном месте 10 дней. Состав втирается в поражённые конечности;
- В борьбе посттромбофлебитической болезнью поможет рябина – необходимо взять кору растения и залить кипятком, дать настояться 10 часов. Принимать три раза в день по 1 столовой ложке.
Операция
Хирургическая коррекция не поможет избавиться от ПТФС, а лишь отсрочит выраженные осложнения. Поэтому её проведение актуально при неэффективности консервативной терапии. Наиболее распространёнными операциями являются:
- Иссечение и перевязка вен;
- Создание обходных венозных путей для тока крови;
- Удаление тромбов в местах отложений.
Посттромбофлебитическая болезнь фактически является хронической формой тромбоза и часто приводит к инвалидности. Если у вас в анамнезе были перенесённые болезни венозной системы – рекомендуется посещать лечащего врача и проводить профилактику ПТФС.
Источник: https://NogivNorme.ru/bolezni/tromboz-i-tromboflebit/lechenie-trombozov/posttromboflebiticheskij-sindrom.html
Посттромбофлебитический синдром: признаки, течение, диагностика, лечение
Посттромбофлебитический синдром является довольно распространенным венозным заболеванием, которое трудно поддается лечению. Поэтому, важно диагностировать развитие болезни на ранней стадии и своевременно принять меры.
Посттромбофлебитическая болезнь в большинстве случаев развивается на фоне тромбоза магистральных вен нижних конечностей.
Это одно из наиболее распространенных тяжелых проявлений хронической венозной недостаточности. Течению недуга характерно наличие стойких отеков или трофического нарушения кожного покрова голени.
Согласно статистике, посттромбофлебитической болезнью страдают около 4-х процентов населения земли.
Как протекает посттромбофлебитический синдром?
Развитие болезни полностью зависит от поведения тромба, который образуется в просвете пораженной вены. Чаще всего тромбоз любых глубоких вен оканчивается частичным или же абсолютным восстановлением прежнего уровня венозной проходимости. Однако в более тяжелых случаях, возможно и полное закрытие венозного просвета.
Уже со второй недели с момента образования тромба осуществляется процесс его постепенного рассасывания и замещения просветов соединительной тканью. Вскоре данный процесс оканчивается полным или по крайней мере частичным восстановлением повреждённой части вены и длится, как правило, от двух-четырёх месяцев до трех и более лет.
Как результат проявления воспалительно-дистрофических нарушений структуры ткани, сама вена преобразуется в малоподатливую склерозированную трубку, а ее клапаны подвергаются полному разрушению. Вокруг самой вены продолжает развитие сдавливающий фиброз.
Ряд заметных органических изменений со стороны клапанов и плотных стенок вен могут привести к столь нежелательным последствиям, как патологическое перенаправление крови «сверху вниз».
При этом в ярко выраженной степени повышается венозное давление области голеней, расширяются клапаны и развивается острая венозная недостаточность так называемых перфорантных вен.
Сей процесс ведет к вторичной трансформации и развитию более глубокой недостаточности вен.
Посттромбофлебитический синдром нижних конечностей опасен рядом негативных изменений, несущих порой необратимый характер. Происходит развитие статической и динамической венозной гипертензии.
Это крайне негативно отражается на функционировании лимфатической системы. Ухудшается лимфовенозная микроциркуляция, повышается проницаемость капилляров.
Как правило, больного мучают сильные отеки тканей, развивается венозная экзема, склероз кожи с поражением подкожной клетчатки. На пораженной ткани нередко возникают трофические язвы.
Симптомы болезни
При выявлении каких-либо симптомов болезни стоит незамедлительно обратиться за помощью к специалистам, которые проведут тщательное обследование с целью установления точного диагноза.
Основные признаки ПТФС это:
- Сильные и не проходящие на протяжении длительного периода времени отеки;
- Сосудистые звездочки (сеточки);
- Выступания в виде небольших подкожных бугорков на месте отдельных участков вен;
- Судороги;
- Усталость, чувство тяжести в ногах;
- Онемение, снижение чувствительности конечности;
- Ощущение «ватных ног», особенно после длительного пребывания «на ногах», усиливающееся во второй половине дня, к вечеру.
Клиническая картина болезни
Основа клинической картины ПТФБ – это непосредственно хроническая венозная недостаточность различной степени выраженности, расширение большинства подкожных вен и появление ярко-фиолетовой, розоватой или синюшной сосудистой сетки на пораженном участке.
Именно эти сосуды берут на себя основную функцию по обеспечению полноценного оттока крови из тканей нижних конечностей. Однако, на протяжении довольно длительного периода времени болезнь может никак о себе не заявлять.
По статистике, всего у 12% пациентов симптомы ПТФС нижних конечностей появляется уже в первый год развития заболевания. Данная цифра постепенно увеличивается ближе к шести годам, достигая 40-50 процентов. Притом, приблизительно у 10 процентов пациентов к данному времени уже выявляется наличие трофической язвы.
Сильная отечность голени – это один из первых и основных симптомов посттромбофлебитического синдрома. Он, как правило, возникает вследствие наличия острого венозного тромбоза, когда идет процесс восстановления проходимости вен и формирование коллатерального пути.
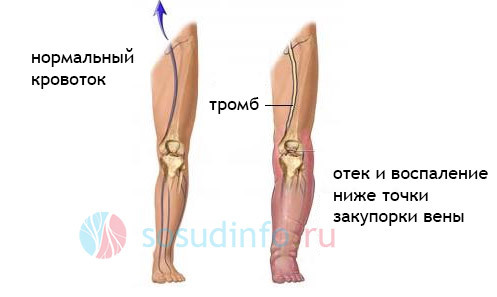
Со временем, отечность может несколько уменьшаться, но редко проходит полностью. Притом, со временем отек может локализоваться как в дистальных отделах конечностей, например, в голени, так и в проксимальных, к примеру, в бедре.
Отечность может развиваться:
- Посредствам мышечного компонента, при этом больной может заметить некоторое увеличение икроножных мышц в объеме. Таким образом, наиболее ярко это наблюдается в затруднении при застегивании молнии на сапоге и т.д.
- За счет задержки оттока жидкостей в большей части мягких тканей. Это в конце концов приведёт к искажению анатомических структур человеческих конечностей. Например, наблюдается сглаживание ямочек, расположенных по обе стороны лодыжки, отечность тыльной части стопы и т.д.
В соответствии с наличием тех или иных симптомов, выделяют четыре клинические формы ПТФБ:
- Отечно-болевая,
- Варикозная,
- Язвенная,
- Смешанная.
Примечательно, что динамика синдрома отечности при ПТФБ имеет некую схожесть с отеком, возникающим при прогрессирующей варикозной болезни. Припухлость мягких тканей усиливается в вечерние часы.
Больной часто замечает это по кажущемуся “уменьшению размера обуви”, которая еще утром была ему как раз. При этом, наиболее часто поражается левая нижняя конечность.
Отек на левой ноге может проявляться в более интенсивной форме, нежели справа.
Также, на коже остаются и не сглаживаются в течении длительного промежутка времени следы от надавливания, от резинок носков и гольф, а также от тесной и неудобной обуви.
Утром, отек, как правило, уменьшается, но не проходит совсем. Ему сопутствует постоянное чувство усталости и тяжести в ногах, желание «потянуть» конечность, сковывающая или ноющая боль, которая усиливается при длительном сохранении одного положения тела.

Боль имеет тупой ноющий характер. Это, скорее не слишком интенсивные тянущие и распирающие болевые ощущения в конечностях. Их можно несколько облегчить, если принять горизонтальное положение и поднять ноги выше уровня туловища.
Иногда, боль может сопровождаться судорогой конечности. Чаще это может происходить в ночные часы, либо, если больной вынужден подолгу пребывать в неудобном положении, создающем большую нагрузку на пораженную область (стоять, ходить и т.д.). Также, боль, как таковая, может отсутствовать, появляясь лишь при пальпации.
При прогрессирующем посттромбофлебитическом синдроме, затронувшем нижние конечности, не менее чем у 60-70% пациентов происходит развитие повторного варикозного расширения глубоких вен. Для большего числа пациентов характерен рассыпной вид расширения боковых ветвей, это касается главных венозных стволов голени и стопы. Гораздо реже фиксируется нарушение структуры стволов МПВ или же БПВ.
Посттромбофлебитический синдром – одна из выделяемых причин дальнейшего развития тяжелых и быстро развивающихся трофических расстройств, для которых характерно раннее появление венозных трофических язв.
Язвы обычно локализуются на внутренней поверхности голени, внизу, а также на внутренней стороне лодыжек. Перед непосредственным появлением язв, иногда происходят значительные, визуально заметные изменения со стороны кожного покрова.
Среди них:
- Потемнение, изменение цвета кожи;
- Наличие гиперпигментации, которая объясняется просачиванием эритроцитов с последующей их дегенерацией;
- Уплотнение на коже;
- Развитие воспалительного процесса на кожных покровах, а также в более глубоких слоях подкожной клетчатки;
- Появление белесых, атрофированных участков тканей;
- Непосредственное появление язвы.
Диагностика заболевания
Диагноз ПТФС может быть поставлен только врачом медучреждения, после тщательного осмотра пациента и прохождения им необходимого обследования.
Обычно пациенту назначают:
- Флебосцинтиграфию,
- Ренгенконтрасное обследование,
- Прохождение дифференциальной диагностики.
Несколькими годами ранее, помимо общей клинической картины, широко применялись функциональные пробы для установления и оценки состояния пациента. Однако, сегодня, это уже в прошлом.
Диагностика ПТФС и тромбоза глубоких вен проводится посредствам ультразвукового ангиосканирования по средствам цветного картирования кровотока. Оно позволяет адекватно оценить наличие поражения вен, выявить их непроходимость и наличие тромботических масс.
Кроме того, данный вид исследования помогает оценить функциональное состояние вен: скорость совершения кровотока, наличие патологически опасного кровотока, работоспособность клапанов.
По результатам ультразвукового исследования удается выявить:
- Наличие главных признаков развития тромботического процесса;
- Наличие процесса реканализации (восстановления свободной проходимости вен);
- Характер, уровень плотности и степень давности тромботических масс;
- Наличие облитерации – практически полное отсутствие какого-либо просвета, а также невозможность осуществления кровотока;
- Увеличение плотности стенок вен и паравазальной ткани;
- Наличие признаков клапанной дисфункции и т.д.
Среди основных целей, преследуемых УЗАС при ПТФБ:
- Первоначальное фиксирование периодичности и наличия посттромботических разрушений в тканях;
- Диагностика динамики происходящих процессов;
- Наблюдение за изменениями венозного русла и процессом поэтапного восстановления проходимости вены;
- Исключение повторного развития болезни;
- Общая оценка состояния вен и перфорантов.
Лечение посттромбофлебитического синдрома
Лечение посттромбофлебитического синдрома проводится преимущественно консервативными методами. На сегодняшний день, широко применимы следующие способы лечения данной болезни:
- Компрессионная терапия;
- Коррекция образа жизни,
- Комплексы лечебной физкультуры и гимнастики,
- Ряд физиотерапевтических процедур,
- Фармакотерапия,
- Хирургическое вмешательство (эктомия),
- Местное лечение.
Для избавления от посттромбофлебитического синдрома консервативное лечение наиболее привлекательно. Однако, в случае, когда оно не приносит желаемого результата, применимо лечение ПТФС путем реконструктивного хирургического вмешательства или эктомии.
Таким образом, производится удаление сосудов, не участвующих в процессе кровотока, либо имеющих нарушение в работе клапанов.
В основе консервативных методов лечения ПТФБ лежит компрессионная терапия, которая направлена на снижение венозной гипертензии. Это по большей части относится к поверхностным тканям голени и стопы. Компрессия вен достигается также путем применения специального белья, в качестве которого могут выступать эластичные колготы или чулки и бинты различной степени растяжимости и т.д.
Одновременно с компрессионными способами применимо медикаментозное лечение ПТФС глубоких вен, которое направлено непосредственно на повышение тонуса вен, восстановление лимфодренажной секреции и устранение имеющихся микроциркуляторных нарушений, а также на подавление воспалительного процесса.
Предотвращение рецидива заболевания
Пациентам после успешного излечения тромбоза и постфлебитического синдрома показан комплекс антикоагулянтной терапии с применением прямых или непрямых антикоагулянтов. Таким образом, актуально использование: гепарина, фраксипарина, фондапаринукса, варфарина и т.д.
Срок данной терапии может быть определен лишь в индивидуальном порядке, с учетом причин, приведших к развитию заболевания и наличия сохранения фактора риска. Если болезнь была спровоцирована травмой, операцией, острым заболеванием, длительной иммобилизацией, то сроки терапии обычно составляют от трех до шести месяцев.
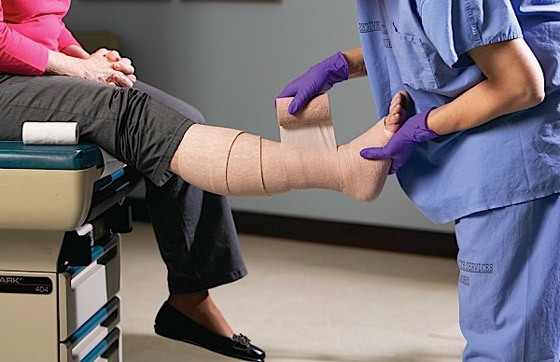
Компресионная терапия, особенно с использованием простого в применении трикотажа – один из важнейших моментов в компенсации всех видов ХВН
Если речь идет о идиопатическом тромбозе, то длительность применения антикоагулянтов должна составлять, как минимум шесть-восемь месяцев, в зависимости от индивидуальных особенностей пациента и риска рецидива. В случае рецидивирующего тромбоза и ряде сохраняющихся факторов риска, курс приема препаратов может быть довольно длительным, а иногда и пожизненным.
Резюме
Итак, диагноз постфлебитический синдром ставится в случае наличия сочетания основных признаков хронической функциональной венозной недостаточности нижних конечностей. Он проявляется в виде: болей, быстрой утомляемости, отеков, трофических расстройств, компенсаторного варикозного расширения вен и т.д.
Как правило, постфлебитическая болезнь развивается после перенесенного тромбофлебита при поражении глубоких вен, либо на фоне самой болезни. Если верить статистике, то более чем 90% таких пациентов, имеют тромбофлебит или тромбоз глубоких вен.
Причины развития постфлебитического синдрома: наличие грубых морфологических изменений глубоких вен, проявляющихся в виде неполного восстановления кровотока, а также разрушение клапанов и затруднение оттока крови. Таким образом, возникает ряд вторичных изменений: изначально функциональных, а после – органических изменений, затрагивающих лимфатическую систему и мягкие ткани конечностей.
Источник: https://sosudinfo.ru/arterii-i-veny/posttromboflebiticheskij-sindrom-ptfb/
Посттромбофлебитическая болезнь вен нижних конечностей: лечение
ПТФС глубоких вен нижних конечностей – расстройство, характеризующееся замедлением венозного оттока из ног, являющееся осложнением тромбоза глубоких вен. Клинически недуг может появиться через пару лет после перенесенной острой формы тромбоза.
Пациенты жалуются на чувство распирания в больных ногах, болезненные и продолжительные подергивания мышц – преимущественно в ночное время. Наблюдается кольцевидный вид пигментации на коже, выявляется отечностью, которая с течением времени преобразуется в повышенную плотность.
Диагностика посттромбофлебитической болезни вен нижних конечностей базируется на анамнезе (хронические патологии, возраст и пр.), данных ультразвуковой допплерографии вен ног, симптоматике недуга. При нарастающей декомпенсации болезни показано оперативное вмешательство.
Что такое посттромбофлебитическая болезнь вен нижних конечностей, лечение – медикаментозное и оперативное, течение ПТФС, классификация – рассмотрим подробно в нашей статье.
Особенности течения и провоцирующие факторы
Развитие патологического процесса в полной мере зависит от «поведения» сгустка крови, который сформировался в просвете пораженной вены. Часто тромбоз заканчивается частичным либо полным восстановлением прежнего уровня венозной проходимости. Но в тяжелых картинах не исключается полная закупорка венозного просвета.
На второй неделе формирования тромба начинается процесс его постепенного рассасывания, замещения просветов соединительными тканями. Вскоре выявляется полное либо частичное восстановление пораженной области вены. Обычно это длится от 2-4 месяцев до 3-х лет.
Из-за этого выявляются воспалительные и дистрофические нарушения структурного строения тканей, вена становится похожей на «склерозированную трубку», а венозные клапаны полностью деградируют, затем разрушаются. Вокруг самого пораженного сосуда формируется сдавливающий фиброз.
Ряд патологических процессов в нижних конечностях способен привести к негативным последствиям. Это перенаправление биологической крови в ногах «сверху вниз».
При этом у пациента растет венозное давление в области голеней, венозные клапаны ненормально расширяются, проявляется острая форма венозной недостаточности.
Это приводит к вторичным осложнениям, развивается более глубокая недостаточность вен ног.
Основная причина ПТФБ глубоких вен нижних конечностей – это тромбоз в анамнезе. К провоцирующим факторам относят:
Свежая информация: Чем опасно варикозное расширение вен на ногах?
- Беременность, родовую деятельность;
- Сильные травмы внутренних органов, переломы ног;
- Хирургическое вмешательство;
- Варикозную болезнь ног;
- Патологии крови, приводящие к патологическому росту тромбоцитов;
- Ожирение любой стадии.
Посттромбофлебический синдром приводит к осложнениям, порой, необратимой природы. У пациента развивается статическая и динамическая венозная гипертония. Это ухудшает функциональность лимфатической системы – нарушается лимфовенозная микроциркуляция, увеличивается проницаемость сосудов.
При отсутствии лечения у больного возникает венозный вид экземы, склероз кожного покрова с поражением подкожной клетчатки. На пораженных тканях часто образуются трофические язвы.
Клиника и классификация ПТФС вен нижних конечностей
 Постфлебитический недуг имеет определенные признаки – они проявляются вначале патологического процесса. О клинике говорят в тех случаях, когда заболевание активно прогрессирует.
Постфлебитический недуг имеет определенные признаки – они проявляются вначале патологического процесса. О клинике говорят в тех случаях, когда заболевание активно прогрессирует.
К признакам относят отечность ног, которая не проходит в течение продолжительного периода времени. Появляются сосудистые звездочки на ногах, сеточки. Больные жалуются на судороги в ночное время, усталость в ногах, тяжесть, снижение восприимчивости конечностей.
Проявляется такой симптом как «ватность ног». После длительного нахождения в стоячем положении пациент просто не чувствует конечностей, с трудом передвигает ногами. Этот признак имеет свойство усиливаться к вечеру.
В таблице представлена клиника заболевания в зависимости от степени поражения вен нижних конечностей:
| Стадия ПТФС глубоких вен ног | Клинические проявления |
| Легкая стадия |
|
| Средняя стадия |
|
| Тяжелая стадия |
|
Свежая информация: Симптомы и лечение тромба в ноге под коленом сзади
В период компенсации у больного может присутствовать вся описанная клиника. Когда же появляются трофические язвы, это свидетельствует о декомпенсации патологии. Они часто осложняются присоединением инфекции. Симптоматика болезни не зависит от половой принадлежности, а сила проявления обусловлена выраженностью болезни.
В соответствии с клиникой заболевание классифицируется на формы: отечно-болевая, язвенная, варикозная и смешанная.
Способы диагностики посттромбофлебитической болезни
 Чтобы поставить диагноз посттромбофлебитический синдром, медицинскому специалисту достаточно визуального осмотра нижних конечностей. Однако дополнительные методы диагностики используют.
Чтобы поставить диагноз посттромбофлебитический синдром, медицинскому специалисту достаточно визуального осмотра нижних конечностей. Однако дополнительные методы диагностики используют.
Они позволяют установить степень нарушения венозного оттока, стадию недуга и т.д., что позволяет назначить лечебный курс.
Рекомендуется проведение следующих диагностических мероприятий:
| Допплерография ультразвуковая | Исследование устанавливает локализацию тромба, степень перекрытия просвета, протяженность пораженной области. |
| Ультразвуковое дуплексное ангиосканирование вен нижних конечностей. | Помогает увидеть структуру глубоких сосудов с помощью цветной картинки. Посредством такой диагностики можно изучить особенности и скорость циркуляции крови, присутствие сброса жидкости по перфорантным сосудам, соединяющих глубокие с поверхностными, степень деградации клапанов. |
| Коагулограмма | Определяет густоту биологической жидкости, вязкость, уровень свертывания, склонность к формированию сгустков крови. |
| Венография | В ходе исследования в вены ног вводят специальные лекарства, которые «видят» рентгеновские лучи. Далее делают снимок, на котором видны все сосуды. По нему изучают структуру венозного рисунка, расположение стеноза, его уровень и прочие данные, позволяющие назначить адекватное лечение. |
| Сцинтиграфия | Специальное исследование, проводимое посредством радиоизотопных медикаментов. Они способны издавать слабое излучение, улавливаемое специальными датчиками. Картинка выводится на монитор. |
К главным способам диагностики заболевания относят ультразвуковую допплерографию и дуплексное сканирование. Их можно проводить много раз. Они не наносят вреда здоровью, информативны, используются для контроля результативности проводимой терапии.
Общие принципы терапии ПТФС вен
 Посттромбофлебитическая болезнь и варикоз нельзя полностью вылечить и избавиться от патологий навсегда. Поэтому основные цели ориентированы на приостановление прогрессирование недуга. Если больной не лечится, всегда развиваются осложнения, которые нередко приводят к инвалидности – группа зависит от степени поражения вен нижних конечностей.
Посттромбофлебитическая болезнь и варикоз нельзя полностью вылечить и избавиться от патологий навсегда. Поэтому основные цели ориентированы на приостановление прогрессирование недуга. Если больной не лечится, всегда развиваются осложнения, которые нередко приводят к инвалидности – группа зависит от степени поражения вен нижних конечностей.
Больному рекомендуется ношение компрессионного белья, бинтование конечностей посредством эластичных бинтов.
Это позволяет устранить венозную гипертонию.
Требуется коррекция образа жизни – ежедневная физкультура, пешие прогулки, отказ от курения, алкоголя, вредных пищевых привычек – нельзя кушать жирное, жареное, острое и т.д.
Назначаются лекарственные средства, которые улучшают состояние венозных стенок, купируют воспалительные процессы, препятствуют формированию тромбов. Чаще всего в таблетках или для инъекционного введения. Также схема лечения включает в себя местные медикаменты. Они помогают ускорить процесс затягивания трофических язв, нормализуют циркуляцию крови в ногах.
Лекарства для местной терапии:
- Гепариновая мазь.
- Венобене.
- Лиотон.
- Троксевазин.
- Венорутон.
Физиотерапевтические манипуляции при ПТФБ входит в комплексную терапию. Для увеличения тонуса сосудов осуществляется внутриорганный электрофорез; чтобы уменьшить лимфостаз рекомендуется лимфодренажное массирование.
Для ускорения восстановительных процессов требуется проведение локальной дарсонвализации.
Хирургические способы лечения
- Необходимость в проведении оперативного вмешательства ПТФС возникает крайне редко.
- Этот момент базируется на том, что результативность операций очень маленькая.
- В большинстве случаев оперативные вмешательства не помогают улучшить состояние больного либо это происходит на небольшой период времени.
- В таблице представлены виды операций, проводимые при посттромбофлебитическом синдроме:
| Тип вмешательства | Особенности |
| Пластика сосудов и клапанов | Операция целесообразна при незначительном поражении. В ходе манипуляции доктор удаляет «больной» сегмент, замещает его протезом из подкожной вены пациента. |
| Операция Пальма | Рекомендуется проведение пациентам, у которых поражена подвздошная вена с одной стороны. В ходе операции доктор соединяет правую и левую венозные системы посредством подшивания подкожной вены. Так, получается создать обходной путь для крови. |
| Удаление варикоза и перевязка перфорантных вен | Операция носит вторичный характер, необходима для предупреждения венозных осложнений, трофических язв на фоне варикоза. Не влияет на причину патологического процесса. |
Источник: https://varikoz.com/oslozhneniya/ptfs-glubokih-ven-nizhnih-konechnostej.html
Посттромботическая болезнь (ПТФС)
Посттромботическая болезнь (или ПТФС -посттромбофлебитический синдром) — патологическое состояние, которое развивается после тромбозов в глубоких венах. Это заболевание проявляется отеком и трофическими язвами голени. Первый год после тромбоза определяет дальнейшее состояние венозной системы пораженной нижней конечности. В этот год необходимо строго придерживаться рекомендаций флеболога.
Максимальное восстановление проходимости вен, достигнутое с помощью лечения значительно улучшает состояние венозного оттока. Если не проводить целенаправленного лечения, то в ближайшие 2-3 года развивается тяжелая посттромботическая болезнь. Имплантация несъемного кава-фильтра при венозном тромбозе, предотвращает опасные осложнения, однако очень часто приводит к развитию посттромботической болезни обеих ног.
Подходы к лечению в Инновационном сосудистом центре
Рациональный подход и высокая квалификация сосудистых хирургов Инновационного Сосудистого Центра позволяет им с успехом лечить одно из самых сложных венозных заболеваний — посттромбофлебитическую болезнь.
В нашей клинике применяются все современные методы улучшения венозного оттока — ангиопластика и стентирование подвздошных вен, шунтирующие операции на глубоких венах, восстановление венозных клапанов.
Эндоваскулярные методы и микрохирургия — уникальные технологии нашей клиники, помогающие улучшить качество жизни пациентов. Нам удается добиться стойкого заживления трофических язв у 95% больных с посттромботической болезнью.
Посттромботическая болезнь (или посттромботический синдром) развивается через 3-5 лет после тромбоза магистральных глубоких вен конечности. Со временем тромб фиксируется в вене, начинает понемногу уменьшаться, в нем появляются отверстия, через которые начинает течь кровь.
Однако тонкие структуры, способствующие току крови — венозные клапаны в месте нахождения тромба рубцуются и перестают создавать препятствие для обратного тока крови. Вследствие клапанной недостаточности кровь по глубоким венам начинает двигаться вверх-вниз, таким образом, возникают условия для венозного застоя, особенно в самых нижних отделах – в стопе и голени.
Факторы риска
- Пациент 2-5 лет назад перенес тромбоз глубоких вен, который был подтвержден данными ультразвукового исследования сосудов вен.
- Если пациенту был установлен кава-фильтр.
- Была травма голени (большой ушиб, перелом костей голени,бедра,лодыжки) и после травмы долгое время держался значительный отек.
- Тяжелая беременность с осложнениями и длительным последующим отеком одной или обеих ног.
- Длительный послельный режим, связанный с тяжелой операцие, травмой, коматозным состоянием.
- Врожденная склонность к тромбозам (тромбофилия)
Извращенный венозный кровоток по глубоким и поверхностным венам вызывает изменения циркуляции крови на микроскопическом уровне.
Вследствие этого возникают расстройства питания кожи, проявляющиеся сначала бурой окраской и уплотнением кожных покровов, а затем — трофической язвой. Одновременно нарушается и отток лимфы, что в перспективе может привести и к слоновости.
Венозный застой может быть связан с рефлюксом (обратным током крови) при поражении венозных клапанов, с затруднением венозного оттока из-за закупорки вен или их сужения. Методы лечения направлены на коррекцию данных нарушений.
Причины трофических язв при посттромботической болезни:
- Наличие сброса через недостаточные перфорантные вены на голени.
- Неработающие клапаны глубоких вен голени и бедра.
- Использование высоко-аллергенных кремов, мазей, медицинских пиявок, неудобной обуви.
- Неправильное лечение хронической венозной недостаточности.
Отек — пораженная конечность увеличена в объеме по сравнению со здоровой. В течение дня отек нарастает и достигает максимума к вечеру. После ночного отдыха отек уменьшается. Если в симптоматике посттромботической болезни преобладает отечный синдром, то такая форма называется отечной.
Отек может сопровождаться тяжестью в ноге и болевыми ощущениями — такая форма называется отечно-болевой.
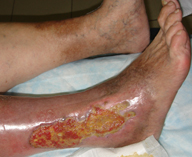
Трофические нарушения — длительный венозный застой приводит к потемнению кожи и появлению трофических язв. Трофические язвы при посттромботической болезни очень плохо поддаются лечению, постепенно прогрессируют. Нередко на фоне глубоких язв развивается болевой синдром. Такая форма посттромботической болезни носит название язвенной.
Больные посттромботической болезнью нижних конечностей чаще всего жалуются на отеки, чувство распирания, повышенную утомляемость и боли в стопах и голенях, изменение цвета и вида кожи, появлению уплотнений в ней, расширение подкожных вен.
Варикозное расширение поверхностных вен наблюдается не более чем у половины больных посттромботической болезнью. Часто отмечается усиление подкожного венозного рисунка на больной ноге по сравнению со здоровой.
При развитии трофических язв появляются боли в области язвы, может присоединиться общая реакция в виде лихорадки, общей слабости.
Болезнь развивается через некоторое время после тромбоза магистральных глубоких вен конечности. Тромб сначала фиксируется к венозной стенке, начинает понемногу уменьшаться, в нем появляются отверстия, через которые начинает течь кровь.
Однако тонкие структуры, способствующие току крови — венозные клапаны рубцуются и перестают нормально функционировать.
Вследствие клапанной недостаточности кровь по глубоким венам начинает двигаться вверх-вниз, и приводит к венозному застою, особенно в самых нижних отделах – в стопе и голени.
Развиваются клинические признаки хронической венозной недостаточности с формированием «венозного болота» и отека в нижних отделах голени. В этих условиях любая царапина, расчес, укус насекомого приводят к образованию длительно незаживающей трофической язвы. Это и есть наиболее тяжелое проявление посттромбофлебитической болезни.
Язвенная форма ПТФС имеет неблагоприятный прогноз. Стойкое заживление трофической язвы происходит очень редко. Хирургическое лечение достаточно сложное, но позволяет добиться успеха у большинства пациентов.
Источник: https://angioclinic.ru/zabolevaniya/posttromboticheskaya-bolezn-ptfs/