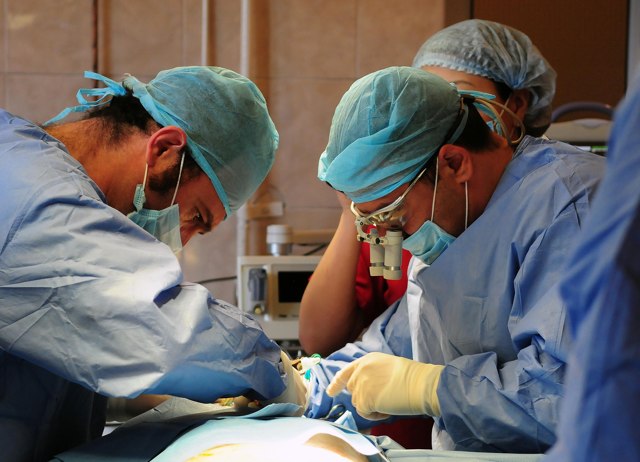
Трансплантация почки – это операция отчаяния. Она проводится, когда другие методы спасения пациента неэффективны.
Первые операции начали проводить более полувека назад. В настоящее время трансплантация при больных почках – это отточенная методика, требующая высокой квалификации медицинских работников.
Особенности пересадки почек
Пересадка почки – хирургическое вмешательство, при которых проводится замена нефункционирующего органа на здоровый, полученный от живого (как правило, одного из родственников) или мертвого донора.
Заболевание реципиента описывается 2 кодами международной классификации МКБ 10. Исходное заболевание – N18.0 – ХПН, Z94.0 – пересаженная почка. У донора же в карточке будет указан код Z52.4.
Пересадка почки детям при ХПН и пороках развития органов – это обязательная процедура, так как диализ замедляет темпы роста и развития ребенка.
Где делают пересадку почки? Операции проводят в специализированных медицинских учреждениях. Например, в Украине — в институте им. Шалимова, в Российской Федерации – в научном центре им. В. И. Шумакова.
Возможные риски трансплантации различны: от невыхода пациента из наркоза до отторжения органа, инфицирования патогенной флорой, гнойных и воспалительных процессов.
Но при этом пересадка почки улучшает качество и продолжительность жизни в 1,5–2 раза по сравнению с другими методами лечения.
Виды трансплантации
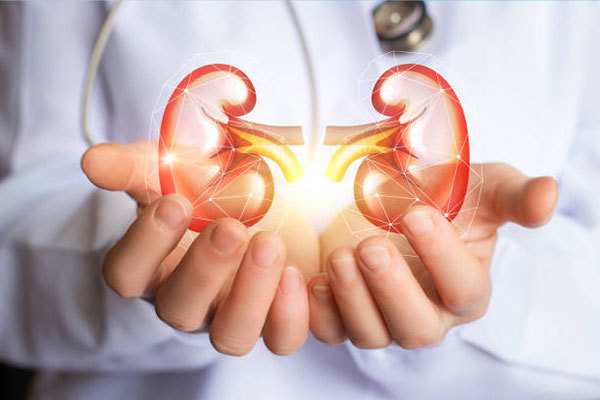
Выделяют 2 основных вида трансплантации: пересадка от живых доноров или с использованием органа, изъятого у умершего человека.
Критерием выбора донорской почки является совместимость пациентов по группе крови, аллелям HLA. Обязательно учитывается возраст, пол и вес донора и реципиента.
Обязательные требования к донору:
- быть ВИЧ-отрицательным;
- не иметь эпизодов инфицирования бледной трепонемой;
- не болеть гепатитом B и C.
Эмоциональная форма донорства, то есть когда реципиента с живым донором не связывают родственные узы, на территории стран СНГ под запретом.
Если почка живого донора несовместима с тканями реципиента, то возможно проведение обмена на подходящий по показателям орган. Этот способ называется «цепочка», или «парный обмен».
В условиях дефицита трансплантатов это позволяет провести пересадку 2 пациентам, не являющимся родственниками.
Показания
Показания к трансплантации почки – это заболевания, при которых полноценная работа органа и лечение его другими методами невозможны. Это:
- хронический пиелонефрит и гломерулонефрит;
- терминальная стадия ХПН (врожденной или приобретенной формы);
- поликистозные изменения органа;
- заболевания мочевыделительной системы, развившиеся на фоне диабета;
- тяжелые травмы органа;
- врожденные патологии почек;
- прочие урологические заболевания.
Потенциальные реципиенты находятся на заместительной терапии, нуждаются в гемодиализе или перитонеальном диализе.
Противопоказания

Единого перечня противопоказаний к пересадке почки не существует. Центр трансплантации определяет их самостоятельно.
Абсолютные противопоказания к пересадке почки:
- перекрестная иммунологическая реакция реципиента и донора –вероятность отторжения трансплантата близка к 100%;
- наличие злокачественных опухолей, в том числе в недавнем прошлом. Период наблюдения перед трансплантацией составляет от 2 до 5 лет после радикального лечения. Далее – по состоянию здоровья пациента. Исключение составляет карциномы in situ, базалиомы;
- инфекционные заболевания острого течения, кроме неактивных хронических гепатитов;
- ВИЧ;
- терминальная стадия других патологий;
- хронические заболевания в стадии обострения – например, эрозийные процессы в ЖКТ или сердечная недостаточность;
- факты несоблюдения назначений трансплантолога в прошлом – по статистике, до 10% трансплантатов отторгается из-за несоблюдения режима или отказа от приема лекарственных препаратов;
- алкоголизм, наркомания, сопровождающаяся деградацией личности.
Диабет не является преградой к пересадке почки. Выживаемость пациентов с эндокринными заболеваниями ниже, чем у остальных категорий реципиентов.
Повышенное или сниженное артериальное давление у донора не является противопоказанием к использованию его биологического материала. Этих доноров считают маргинальными.
Но использование современных лекарственных препаратов позволяет существенно улучшить качество жизни реципиента с таким трансплантатом.
Подготовка к операции

Если проводится родственная пересадка почки от живого донора, то предоперационная подготовка проводится в течение некоторого времени. Оно необходимо для обследования пациента, жертвующего свой орган.
Если же почка изъята у трупа, то подходящего реципиента экстренно вызывают в медицинское учреждение. Его порядковый номер в листе ожидания не имеет значения, так как определяющий фактор – это биологическая совместимость тканей.
Живому донору и реципиенту необходимо сдать анализы:
- крови – биохимия, исследование на сахар и свертываемость, определение группы и резус-фактора, общие показатели;
- ЭКГ;
- УЗИ, рентгенография грудной клетки;
- исследование на ВИЧ, сифилис;
- анализы мочи – общий, биохимия.
Гемодиализ проводится по показаниям. Детям, как правило, эта процедура не показана.
Проведение трансплантации
Трансплантация почек чаще всего проводится гетеротопическим методом, то есть не на привычное для них место.
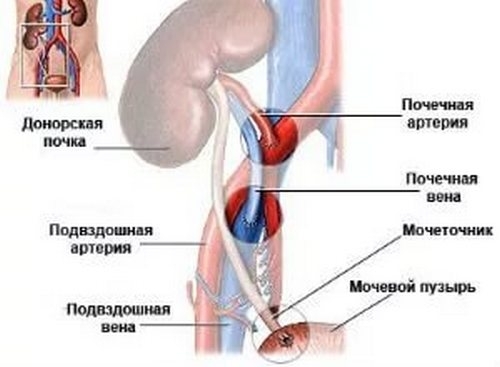
Орган будет размешен в подвздошной ямке, предпочтительно с правой стороны, так как в этом месте подвздошная вена располагается ближе к поверхности кожи. У детей и пациентов, перенесших несколько операций, орган размещается в брюшине.
Как правило, левую почку пересаживают с правой стороны, правую – с левой. Это позволяет правильно сформировать сосудистую систему, питающую орган. Родную, но не работающую почку не извлекают у пациента.
В редких случаях орган подлежит удалению. Показания к полной замене почки:
- собственный орган мешает правильно расположить трансплантат;
- кистозные изменения тканей почки – это может вызвать гнойный воспалительный процесс;
- повышенное почечное давление, которое не поддается медикаментозной терапии.
Оперативное вмешательство проводится в 6 этапов. Одновременно проходит лапароскопическое изъятие органа у живого донора.
- Доступ. Разрез начинается с середины живота на 2 см выше лобка и направлен вверх и кнаружи. Для предупреждения кровотечения используется электронож.
- Обработка донорской почки. Хирург извлекает ее из пакета и помещает в емкость со стерильной ледяной крошкой. Проводят обработку сосудов почки, мочеточника.
- Формирование сосудистой системы и запуск кровообращения. Контроль – это начало оттока мочи по мочеточнику.
- Формирование соединения между донорским мочеточником и мочевым пузырем реципиента. При необходимости проводится стентирование.
- Укладка донорского органа – трансплантат размещается в подготовленном месте таким образом, чтобы артерии и вены не были перекручены, мочеточник лежал свободно, без натяжки.
Последним этапом является установка дренажа для оттока отделяемого, послойное ушивание раны. Пациента выводят из наркоза и переводят в отделение реанимации.
Возможные осложнения
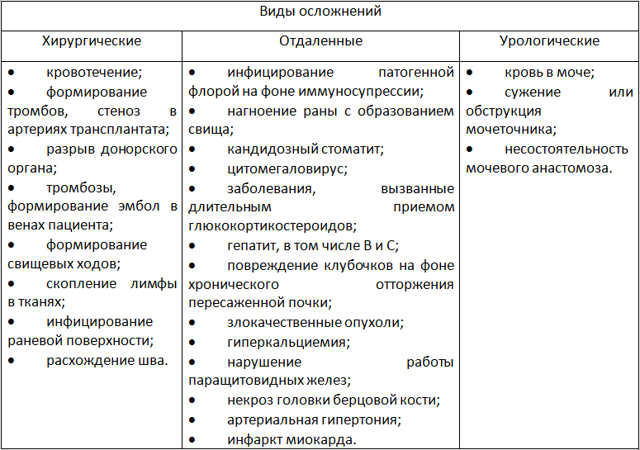
Выделяют текущие, или хирургические, осложнения и отдаленные, не связанные непосредственно с оперативным вмешательством. Все возможные последствия представлены в таблице 1.
Но самым тяжелым осложнением считается отторжение почки. Оно происходит как по вине медицинских работников, так и по вине пациента.
В 10% случаев утрата органа является следствием нарушения рекомендаций врачей, отказа от приема иммуносупрессантов.
Послеоперационная реабилитация

После операции пациент и донор переводятся в отделение интенсивной терапии. Длительность пребывания в реанимации различна. Обычно для донора – это сутки, для реципиента – от 2 до 6 дней. В это время пациент должен переворачиваться, садиться, надувать резиновые шарики. Это необходимо для выведения мокроты из дыхательных путей.
Вставать и начинать ходить следует только под присмотром медицинского персонала. Первые попытки поставить пациента на ноги проводят на 2-е сутки после операции.
В течение 2–3 недель разрешается лишь частичное купание. Швы мочить запрещено. Любое увеличение двигательной активности следует обсудить с врачом-трансплантологом. Первые 6 недель запрещено поднимать более 5 кг, следующие 2–3 месяца – не более 7 кг, нельзя заниматься спортом, другой активной деятельностью.
Во время операции устанавливают стенты, соединяющие почку и мочевой пузырь пациента. Это позволяет минимизировать риск осложнений, стеноза соустья мочеточника.
Срок использования стента составляет от 14 до 30 дней после трансплантации. Удаляет устройство врач во время планового осмотра. Для этого придется пройти цистоскопию.
Реабилитация после пересадки почки – это длительный процесс. Самостоятельность в этот период неуместна. Все изменения в жизни пациент должен обсудить с врачом.
Через 3 месяца при отсутствии повторных госпитализаций, прочих осложнений разрешается вернуться к учебе или работе. Начало половой жизни следует обсудить с врачом. Для этого требуется полное восстановление после операции.
После трансплантации врач назначит иммуносупрессивные, противовирусные препараты, стероидные гормоны. Самостоятельно изменять дозировки, пропускать прием строго запрещено. Применение подобной терапии минимизирует риск отторжения.
Жизнь с пересаженной почкой
Жизнь после трансплантации почки – это постоянный контроль собственного состояния, соблюдение рекомендаций врачей, периодические обследования для исключения отторжения имплантата, мониторинг состояния мочевыделительной системы.
Необходимые исследования после операции:
- Цистоскопия – для осмотра мочевого пузыря, извлечения стентов.
- Биопсия трансплантата – проводится по показаниям, но в некоторых центрах трансплантации является обязательной процедурой. Позволяет оценить работу органа.
- Ангиография – для контроля над кровообращением в пересаженной почке.
- УЗИ трансплантата.
После трансплантации показан прием иммуносупрессоров. Это делает пациентов более восприимчивым к вирусным и бактериальным инфекциям. Поэтому не следует стесняться носить маску в общественных местах.
Обязательно нужно обращаться к врачу при появлении температуры, изменении цвета мочи, кашле, гиперемии тканей в районе шва.
На фоне приема препаратов для предупреждения отторжения риск развития злокачественных новообразований увеличивается. Поэтому нужно следить за состоянием кожных покровов, молочных желез, репродуктивной системы, кишечника, периодически проходить плановый осмотр.
Жесткая специализированная диета после трансплантации не показана. Наоборот, перечень разрешенных продуктов расширен. Но максимально следует ограничить употребление:
- острых и соленых блюд;
- сахара, сдобы;
- соли, острых соусов;
- газированных напитков;
- грейпфрутов, прочих цитрусовых;
- жирной свинины;
- цветной капусты;
- майонеза, кетчупа;
- икры – черной, красной;
- песочного и слоеного теста.
Беременность после пересадки почки

Беременность после трансплантации вполне реальна. После нормализации работы мочевыводящей системы у пациенток в подавляющем большинстве случаев восстанавливается репродуктивная функция.
Если беременность нежелательна, то следует использовать барьерные методы предохранения. Спирали, пероральные контрацептивы запрещены. Аборт при состоявшейся беременности крайне нежелателен. Препараты для иммуносупрессии не отражаются на состоянии будущего ребенка.
Беременность ведет гинеколог совместно со специалистами центра трансплантации. Роды – по решению врача, но, как правило, путем кесарева сечения.
Кормление ребенка грудью запрещено, так как препараты для иммуносупрессии проникают в молоко.
Итоги и выводы
При себе реципиент должен носить карточку, где указано, что ему проведена трансплантация, контактные телефоны трансплантолога и ближайших родственников, необходимые лекарственные препараты.
Продолжительность жизни после пересадки почки зависит от возраста пациента, желания вести здоровый образ жизни, соблюдения рекомендаций врача, отсутствия осложнений.
Источник: https://propochki.info/bolezni-pochek/provedenie-transplantatsii-pochki-pokazaniya-riski-prodolzhitelnost-zhizni
Пересадка почки (трансплантация): где и как проводится операция
Трансплантация почки проводится при обнаружении у пациента терминальной стадии хронической почечной недостаточности (ХПН). При таком состоянии скорость клубочковой фильтрации (СКФ) составляет менее 15 мл/мин, что означает отсутствие полноценной дееспособности почек очищать кровь от токсинов.
В России пересадку почки делают только в государственных клиниках и при этом бесплатно (по ОМС). Однако, так как очередь на пересадку очень большая, то люди, у которых есть деньги, могут сделать пересадку за границей. Цена на эту операцию сильно зависит от страны и клиники и варьируется в пределах от 30 до 120 тыс. долларов.
Донором может выступать как живой человек, так и умерший, который при жизни дал согласие на использование своих органов после смерти путем подписания специального соглашения. Живых доноров классифицируют на лиц, генетически связанных с реципиентом, и несвязанных – в зависимости от фактора родства.
За последнее время количество родственных пересадок почек существенно возросло. В этом случая риск отторжения органа снижается.
Зачем и когда нужна трансплантация почки
Трансплантация почки – вынужденная мера, если фильтрационная способность органа снижена, что рискует привести пациента к летальному исходу. Если этот парный орган не выполняет своего природного предназначения – токсины накапливаются в крови, отравляют организм.
Почечная недостаточность хронического течения предполагает подключение к гемодиализу – аппарату «искусственная почка». Вся процедура занимает около 3 часов. Также гемодиализ – альтернативный вариант поддержки жизни для людей, ожидающих своей очереди на операцию.
Если «искусственная почка» – эффективный способ реабилитировать способность органа на первых трех стадиях хронической недостаточности, то при терминальной стадии, кроме трансплантации не поможет ни один другой способ.
Патологии, вследствие которых ХПН стремительно приобретает терминальную стадию:
- Сахарный диабет – наиболее частая причина (вызывает ХПН в 25 % случаев).
- Злокачественная гипертония.
- Фокально-сегментарный гломерулосклероз.
- Поликистозная болезнь почек.
- Ряд врожденных ошибок метаболизма.
- Аутоиммунные заболевания, такие как волчанка (иммунная система не распознает собственную почку и атакует ее как чужеродную инфекцию). Если при хронической почечной недостаточности не начать реализацию экстренных мер, летальный исход наступает в течение трех месяцев.
Показания у взрослых и детей
Некоторые состояния взрослых пациентов служат показанием к трансплантации здоровой почки. Среди таких явлений:
- психоэмоциональная нестабильность;
- изменяются биоритмы – днем пациент спит, а ночью – страдает бессонницей;
- лицо приобретает характерный восковой цвет;
- мнимое ощущение жжения на теле;
- массивное выпадение волос;
- отсутствует аппетит, масса тела снижается до 20% за месяц;
- изменяется тембр голоса;
- расстройство кишечника происходит практически каждый день, стул имеет крайне неприятный запах и темный цвет;
- частая рвота;
- развивается сердечная недостаточность;
- снижается память.
Дополнительно к перечисленным симптомам, у пациента возникает неприятный запах тела, полости рта – специфический запах мочи. К сожалению, в педиатрии тоже существуют состояния, при которых единственным способом спасти жизнь ребенку выступает пересадка ему здоровой почки.
К числу неотложных ситуаций относится:
- Существенное повышение диуреза.
- Отек голеностопных суставов, лица.
- Деформация конечностей.
- Чувство жжения на подушечках пальцев рук, ног.
- Атрофия мышц.
- Нарастающая слабость, увеличивающаяся каждый час.
- Сухость слизистых оболочек; горечь, неприятный привкус во рту.
- Сильный болевой синдром.
- Часто повторяющиеся приступы судорог, что не связано с эпилепсией и указывает на недостаточность калия в организме.
- Стойкое повышение артериального давления.
- Снижение сопротивляемости организма инфекциям, высокая подверженность ребенка заболеваниям.
- Снижение уровня гемоглобина до критических цифр, развитие вследствие этого, железодефицитной анемии. Обращает на себя внимание тот факт, что ребенок сильно отстает в росте, не соответствует возрасту.
Противопоказания к проведению трансплантации
Даже современные возможности медицины позволяют провести пересадку здорового органа не при всех особенностях организма. Хотя список ограничивающих факторов сокращается с каждым годом, некоторые противопоказания остаются неизменными, поскольку не вызывают сомнения в создании угрозы для жизни пациента в процессе выполнения операции.
К обстоятельствам и заболеваниям, при которых нельзя пересаживать почку, относятся:
- Сердечная или легочная недостаточность, что исключает возможность обеспечения наркоза и вентиляции легких.
- Болезни печени.
- Туберкулез легких и/или органов мочевыделительной системы.
- Некоторые формы злокачественных новообразований.
- Злокачественная гипертония, поскольку это состояние характеризуется кратковременным повышением уровня артериального давления до критических показателей. Во время наркоза, у пациента есть риск развития инсульта или инфаркта.
- Аутоиммунные заболевания.
- Психические расстройства и запущенные стадии наркомании.
До недавнего времени ВИЧ считался одним из противопоказаний к операции. Было опасение, что прием некоторых препаратов с иммунодепрессивными свойствами может привести к прогрессированию болезни из-за слабой иммунной системы.
Однако после проведения ряда исследований выяснилось, что иммуносупрессивные лекарственные средства и антиретровирусные препараты возможно подобрать таким образом, чтобы они действовали синергетически. Тогда удастся поддерживать необходимое количество иммунных клеток, предотвратив отторжение органа.
Как проходит операция (забор почки у донора)
При выполнении традиционной открытой нефрэктомии, донору почки выполняют общий наркоз. На боковой или передней части живота производится рассечение размером от 15 до 25 см. Кровеносные сосуды, соединяющие почки донора, иссекают, зажимают. Мочеточники, связующие мочевой пузырь и почки, тоже иссекают, затем зажимают.
Хирург может сокращать длину мочеточников, объем надпочечника, и/или окружающих тканей. Вместе с почкой удаляют кровеносные сосуды и мочеточник, затем указанные структуры перевязываются, хирурги ушивают операционную рану и накладывают стерильную повязку.
Вмешательство занимает 3 часа (продолжительность варьируется в зависимости от многих факторов). Если вместе с почкой трансплантируется поджелудочная железа, время проведения увеличивается еще на 3 часа. Если пациент слишком рано занял очередь на трансплантацию почки умершего донора, то операция может быть проведена в кратчайшие сроки до необходимости использования диализа.
Пересадка почки в России, Индии, Израиле
Пересадка почки в России
В России донорских органов ждут порядка 20 тысяч человек. В очереди на трансплантацию можно провести несколько лет. Операцию проводят только в специальных центрах пересадки почки, расположенных в 22 регионах страны. Количество проведенных операций варьируется от 1000 до 1500 за год. Если сравнить эти данные с аналогичной практикой США – то они в 10 раз их превышают.
Количество живых доноров для трансплантации почки и умерших варьируется очень широко в зависимости от страны. Так, в США и Израиле сейчас один из трех доноров является живым. А в Испании этот показатель – только 3% (данные за 2006 год).
Рассматриваемое вмешательство осуществляется в РФ только при прохождении реципиентом жестких ограничений не только по возрасту, но и по состоянию здоровья, которое должно быть выше среднего. Цель отбора – свести к минимуму вероятность риска непринятия трансплантата, наступление летального исхода. Там же, где впоследствии делают пересадку почки, предварительно проходят диагностику.
После всех лабораторных и инструментальных исследований становится известно, какие лекарственные препараты будут соответствовать для лучшего приживления почки. Сердечно-легочная функциональная способность кандидата на пересадку почки должна быть полноценной, также недопустимо наличие других патологий, ограничивающих продолжительность жизни.
Пересадка почки в Израиле

Популярность рассматриваемой операции именно в этой стране увеличивается с каждым днем вместе с дефицитом донорских органов, поступающих, в основном, от живых людей. Хотя пересадка здесь стоит немалых денег, расходы оправдывает профессионализм врачей, благодаря которому у пациента есть все шансы на полноценную жизнь после операции.
Успех проведения вмешательства зависит от крови пациента и иммунных свойств его организма. Поэтому первостепенной задачей врачей является устранение антител, ведь их действие направлено против антигенов тканей трансплантируемого органа и способствует его отторжению.
Процесс подготовки к операции многоступенчатый, обязательным пунктом в котором выступает плазмафорез. Эта процедура отделяет антитела из крови, тем самым предотвращает чрезмерную активность иммунитета и отторжение донорского органа.
Сопутствующими методиками по нейтрализации антител может выступать переливание крови и прием определенных лекарственных медикаментов, направленных на угнетение реакции отторжения.
Созданная национальная база доноров и реципиентов помогает решать случаи несовместимых пар. Для этого достаточно поменять доноров местами и нейтрализовать антитела в крови у реципиента, после чего происходит операция по пересадке почки.
Израильские хирурги сделали прорыв в сфере трансплантологии, начав в качестве эксперимента, пересаживать почки от донора, группа крови которого не совпадает с той, что у пациента. В этом случае даже факт наличия родства не снижает большого риска. Данный инновационный метод распространился и в другие страны. Его суть основывается на изменении состава крови.
Пересадка почки в Индии

Операция в этой стране отличается ценовой доступностью при одновременной эффективности. Здесь оборудованы целые центры трансплантологии, в которых без труда проводят мультиорганные операции – одновременно приживляют печень и почку, почку и поджелудочную железу. Для проведения трансплантации нет противопоказаний в виде наличия ВИЧ или гепатита C.
Согласно законодательству страны, разрешена только пересадка родственной почки детям и взрослым. Также важный момент – донором может выступать только живой человек. Клиники находятся в Дели, Ченнае, Мумбае, Бангалоре, Индоре.
Каковы недостатки операции
Необсуждаемое достоинство вмешательства – то, сколько живут после пересадки почки. Но кроме преимуществ, операция имеет и несколько отрицательных сторон.
Поскольку процесс приживления почки занимает не один день, а вопрос нормализации гормонального фона – до полугода, существует риск развития таких осложнений, как снижение интенсивности эритропоэза и вымывание кальция из костей.
Если своевременно не принять меры, не откорректировать состояние, крупные артерии начинают напоминать по внешнему виду старые ржавые трубы. Как это влияет на общее самочувствие – догадываться не приходится. Отягощает ситуацию тот факт, что донора для трансплантации почки найти очень сложно. Органы даже близких родственников подходят не всегда.
Другие недостатки трансплантации почки – проблемы с дыханием, риск аллергической реакции на лекарственные препараты, вероятность раневой инфекции. Курение, ожирение могут быть причиной возникновения хирургических осложнений. Поэтому требования к кандидатам на трансплантацию достаточно велики и зависят от страны проведения операции.
Питание после операции

Диета после пересадки почки направлена на минимизацию нагрузки на приживающийся орган.
Одновременно с этим, нужно повысить концентрацию в крови калия, магния и фосфора. Также посредством правильного питания нужно предупредить развитие запоров, что крайне нежелательно для кишечника прооперированного человека.
Застой каловых масс не только добавляет болезненности, которая и без того сопровождает пациента в послеоперационном периоде. Она выступает благотворной средой для развития кишечной инфекции. Поскольку в организме есть свежая рана, нужно способствовать своевременному опорожнению кишечника.
В первые часы после операции употреблять пищу и пить запрещено – только протирать губы долькой лимона или салфеткой, смоченной в воде. Через 12 часов после отхождения от наркоза разрешено пить воду (без газа), начиная с нескольких глотков. В дальнейшем врач составляет список разрешенных и запрещенных продуктов, блюд. Можно есть:
- Вегетарианские супы.
- Телятину нежирных сортов, куриную грудку.
- Морепродукты.
- Речную рыбу.
- Творог, мацони.
- Бобовые.
- Все виды орехов, сухофруктов (из-за повышенного содержания в них магния, калия).
- Капусту, картофель.
- Макароны (твердого сорта).
- Кисломолочную продукцию (жирность не должна превышать 2,5%).
Не чаще 1 раза в неделю можно употреблять выпечку, сладости и арбуз. Также придется ограничить количество соли, отказаться от пряностей, спиртных напитков, цельного молока, консервации.
Противопоказано включать в рацион жирное мясо, колбасу, растворимый кофе, крепкий чай. Абсолютное противопоказание на употребление газированных напитков, сыров, сливочного масла, кваса, квашеной капусты. Блюда нужно запекать, тушить, не менее полезный способ пищевой обработки – приготовление на пару.
Поведение после пересадки операции

Жизнь после пересадки почки предполагает изменение режима двигательной активности, питания.
- В первые несколько недель после выписки из больницы, хирург оценивает состояние пациента, назначает выполнение анализов крови и корректирует дозировки лекарств.
- Пациента учат измерять артериальное давление, температуру и диурез дома.
- Проводят УЗИ пересаженной почки (для исключения структурных нарушений, указывающих на начало отторжения органа).
- Для определения качества кровообращения в пересаженной почке понадобится прохождение артериограммы.
- Пациенту нельзя поднимать больше 1,5 кг, делать резкие движения.
Также важно приходить на прием в назначенный день, чтобы хирург произвел осмотр и, если есть признаки отторжения, сразу же их купировал. В период проводить регулярные анализы крови и мочи для выявления каких-либо признаков полиорганной недостаточности.
Отторжение пересаженной почки – почему возникает и как проявляется
Иммунитет распознает пересаженный орган как чужеродный объект, поэтому пытается избавить организм от него. По этой причине, пациент должен помнить о предупреждающие знаки и симптомы отторжения. Среди таких явлений:
- Гипертоническая болезнь.
- Припухлость или отечность, как правило, в руках, ногах, или лице.
- Снижение диуреза.
- Повышение температуры тела.
- Боли в животе.
Пациент должен немедленно обратиться в службу трансплантации, если любой из этих симптомов развиваются.
Специальные лекарства, принимаемые после операции, помогут предотвратить отторжение. Это называется иммуносупрессивная терапия. Предназначение таких лекарственных средств – ослабление иммунной системы, что позволяет телу принять пересаженный орган.
Если пациент принимает препараты, снижающие сопротивляемость организмов, то должен регулярно обследоваться на инфекции, измерять кровяное давление, сдавать анализы на глюкозу и онкомаркеры, чтобы иметь возможность избежать развития сахарного диабета и раковых опухолей.
Почка входит в список самых пересаживаемых органов. Поэтому трансплантологи всех стран внимательно отслеживают новейшие разработки в этой сфере. Объект их внимания – не только альтернативное оборудование, способное обеспечивать жизненные процессы пациента на время его операции.
Хирурги ориентируются на поиски эффективных методов, направленных на то, чтобы пересаженная почка не отторгалась. Научные изобретения в этой области подтолкнули не только к созданию аппаратов для гемодиализа, но также подтвердили возможность создания почки из собственных клеток организма. Такая технология разрабатывается в научных центрах России и за рубежом.
Источник: https://genitalhealth.ru/312/Peresadka-pochki—transplantatsiya—gde-i-kak-provoditsya-operatsiya/
Жизнь после трансплантации почки
В 2015 году исполнилось 50 лет с момента первой успешной трансплантации почки. Сегодня такая операция – самая частая в центрах трансплантологии.
В России ежегодно проводят около 1000 операций по пересадке почки, а в США – около 16 тысяч. Почечная трансплантация позволяет на 6-20 лет продлить жизнь человеку, включая самых маленьких пациентов. В нашей стране успешные операции такого рода проводят малышам начиная с 3 месяцев.
Трансплантации почки — общие сведения
Трансплантация почки – это операция по пересадке органа пациенту от донора – живого человека или трупа.
Новую здоровую почку пересаживают в повздошную область, намного реже – в зону, где находятся родные почки пациента.
У маленьких детей весом до 20 кг донорскую почку размещают в брюшной полости – только в этом месте взрослый и довольно крупный орган сможет прижиться и функционировать.
При этом собственную почку человеку обычно оставляют, существует лишь несколько исключений, когда приходится удалять больной орган. Это поликистоз, увеличенный размер родного органа, который мешает трансплантату, и др.
Поскольку операция по пересадке почки успешно проводится уже полвека, каждое действие врачей рассчитано до секунды и четко отлажено.
Замороженную донорскую почку, отмытую и подготовленную, размещают в подготовленном месте, быстро соединяют сосуды, нервы и мочеточники (последние могут быть как донорскими, так и родными).
В Международной классификации болезни предусмотрено несколько кодов, связанных с пересадкой почки. Код Z94.0 по МКБ-10 означает непосредственно наличие трансплантированной почки, код Z52.4 указывает на донора почки. T86.1 – это осложнения после операции или отторжение нового органа.На видео о трансплантации почки:
Показания
Существует только одно показание к трансплантации почки – это хроническая почечная недостаточность в терминальной стадии, то есть когда восстановление почечной функции уже невозможно.
Такое состояние у пациента может наступить как последняя стадия многих заболеваний:
- хронический гломерулонефрит или пиелонефрит;
- диабетическая нефропатия;
- поликистоз почек;
- травмы;
- различные врожденные аномалии;
- волчаночный нефрит (расстройство почечной функции на фоне красной волчанки) и др.
Операция по пересадке почки выполняется в рамках заместительной почечной терапии, куда также входят гемодиализ и перитонеальный диализ. Пациенты могут несколько лет жить на диализе, но рано или поздно необходимость в трансплантации все же наступает.
Это связано с тем, что процедура диализа существенно ограничивает возможности пациента, который вынужден каждые 2-3 дня идти на сложную и зачастую болезненную процедуру. Трансплантация помогает человеку на несколько лет вернуть себе полноценную жизнь.
Для маленьких детей вопрос пересадки почек стоит еще более остро. При гемодиализе происходит серьезное замедление физического развития ребенка, поэтому пересадка почки позволяет не только вернуть малыша к нормальной жизни, но и обеспечить его полноценный рост и развитие.
Противопоказания
Сегодня в российской медицине нет единого взгляда на запреты к трансплантации почек. Существуют абсолютные противопоказания, при которых ни один центр пересадки органов в стране не возьмется за операцию. И относительные, при которых возможны варианты: одни специалисты посоветуют подождать с пересадкой, другие могут сразу разрешить трансплантацию.
К абсолютным противопоказаниям к пересадке почки относятся:
- перекрестная иммунологическая реакция с лимфоцитами донора;
- только что обнаруженные раковые опухоли или слишком маленькое время после операции (для каждого типа опухоли – свой срок);
- сердечно-сосудистые заболевания в декомпенсированной стадии;
- активные инфекции (туберкулез, ВИЧ);
- тяжелые стадии других хронических заболеваний;
- изменения личности, при которых пациент вряд ли сможет адаптироваться после пересадки (на фоне алкоголизма, наркомании, психозов).
В числе относительных противопоказаний – те заболевания, которые могут спровоцировать осложнения после трансплантации. Это прежде всего почечные недуги: мембранозно-пролиферативный гломерулонефрит, гемолитический уремический синдром. А также расстройства обмена веществ, из-за которых возникают отложения в почках (подагра и др.).
Не являются противопоказаниями неактивные гепатиты В и С в хронической форме, а также сахарный диабет. Но некоторые центры трансплантации в этом случае предлагают одновременную трансплантацию почек и поджелудочной железы.
Виды
Получить почку для пересадки можно двумя способами. Соответственно, существует два вида трансплантации: с почкой, полученной от живого человека и от трупа.
Живыми донорами чаще всего выступают родственники. В этом случае высока вероятность совместимости донора и реципиента, а также того, что новая почка у больного приживется и будет отлично функционировать.
Совместимость определяется по трем параметрам:
- соответствие групп крови пациента и донора;
- совместимость аллелей (вариантов) HLA-генов реципиента и донора;
- примерное соответствие по весу, возрасту и полу (соблюдается далеко не всегда).
Далеко не все люди, нуждающиеся в пересадке почки, имеют родственников, подходящих по всем параметрам и готовых пожертвовать органом. Поэтому в России большая доля операций по пересадке проводится с трупной почкой. Около 1/3 трупных почек – от так называемых маргинальных доноров (с сахарным диабетом, гипертонией и др.).
Данные статистики по выживаемости после обоих типов трансплантации почти одинаковы. В течение года выживаемость пациентов с «живой» почкой – 98%, с трупной – 94%. Сам трансплантат приживается в 94% в первом случае и в 88% – во втором.
Подготовка к операции
Если донором для пациента с почечной недостаточностью выступает живой человек, предоперационные обследования могут вестись довольно долго. Если в центр пересадки поступает трупная почка, пациента, включенного в лист ожидания, срочно вызывают в центр.
Группа врачей, которые готовят человека к операции, включает несколько разных специалистов. Это сам хирург, нефролог-трансплантолог, анестезиолог, психолог и медсестры. Нередко еще и диетолог.
Перед операцией пациент проходит ряд дополнительных тестов на совместимость, чтобы врачи убедились, что трансплантат приживется. Если риски неудачной операции (когда почка трупная) высоки, доктор может предложить подождать до следующего варианта.
Обязательные анализы перед операцией включают:
- Анализ крови (на гемоглобин, креатинин, уровень мочевины, калия и кальция и др.);
- ЭКГ;
- Гемодиализ (если нет противопоказаний);
- Рентген или УЗИ грудной клетки.
При подготовке к операции у ребенка гемодиализ обычно не проводят, поскольку он вредит физическому развитию маленьких пациентов.
Одна из важнейших составляющих жизни после пересадки почки – это прием иммуносупрессивных препаратов (преднизолон, циклоспорин, мифортик). Они помогают подавить иммунитет и предотвратить отторжение трансплантата. Их принимают в день пересадки и до 3-6 месяцев после.
Уже на следующий день после операции почки пациенту разрешают ходить, через 1-2 недели (если нет никаких осложнений) отпускают домой. Первые дни после почечной трансплантации и выписки у человека регулярно проверяют важнейшие жизненные показатели: артериальное давление, температуру и др. Необходимо тщательно контролировать диурез, следить за массой тела.
Швы снимают через 10-14 дней (во время первого визита к врачу после выписки). Первые три месяца требуется регулярный диспансерный осмотр – один раз в две недели, затем один раз в месяц (до конца жизни).
При внешнем осмотре врач проверяет:
- давление;
- диурез;
- плотность трансплантированной почки;
- сосудистый шум над новой почкой.
Лабораторные анализы включают общий анализ мочи, клинический и биохимический анализ крови, суточную потерю белка (с мочой) и др. Как минимум два раза в год сдается анализ на липиды и мочевую кислоту в крови. Ежегодно – УЗИ, ЭКГ, флюорография и др. процедуры.
Жизнь после операции
Любой врач-трансплантолог на вопрос, как меняется жизнь пациента после пересадки почки, ответит: «В лучшую». После трансплантации человек получает шанс на 10-15-20 лет практически полноценной жизни.
Продолжительность жизни взрослых людей после пересадки трупной почки – 6-10 лет, после «живой» почки от родственников – 15-20 лет.
Продолжительность жизни после пересадки почки у детей можно представить в следующей таблице:
Возраст пациента — Время после операции — Трупная почка, выживаемость, % — «Родственная» почка, выживаемость, %
| До 5 лет | 1 год | 34% | 62% |
| 3 года | 15% | 52% | |
| 6-10 лет | 1 год | 52% | 75% |
| 3 года | 31% | 65% | |
| 11-15 лет | 1 год | 53% | 73% |
| 3 года | 42% | 59% |
Первые 6 месяцев после пересадки трупной или родственной почки важно сократить физическую нагрузку, не поднимать тяжести более 5 кг. Через полгода – не более 10 кг. Но умеренная физическая нагрузка считается очень полезной при реабилитации и помогает улучшить качество пациентов с чужой почкой.
Диета рекомендуется с пониженным содержанием соли (особенно при гипертонии), придется сократить сладости, хлеб и мучные изделия, жареные блюда, копчености и солености. Объем жидкости – не более 1,5-2 литра в сутки.
Взрослым пациентам рекомендуется барьерная контрацепция, чтобы исключить половые инфекции, требующие серьезного лечения. Беременность после пересадки почки разрешена, но при планировании очень важно обсудить с лечащим акушером-гинекологом все возможные риски.
Самый неоднозначный вопрос, касающийся почечной трансплантации, связан с получением группы инвалидности после операции. Хотя по закону терминальная стадия почечной недостаточности – это первая группа инвалидности, после пересадки почки чаще всего присваивают вторую рабочую, иногда – третью.
В некоторых случаях пациентам дают первую, но с чем это связано – с показаниями анализов или дотошностью комиссии, сказать трудно.
Осложнения
Главная опасность после трансплантации – это то, что почка не приживется.
Врачи различают три вида отторжения почки:
- Сверхострое отторжение (через 1 час после операции).
- Острое отторжение (5-21-й день после пересадки).
- Хроническое (сроки не ограничены).
Как правило, резкого отторжения органа после пересадки практически не происходит. Это процесс медленный и постепенный, нередко с помощью препаратов удается спасти ситуацию.
Если новая почка все же отказывается работать, развивается синдром хронического отторжения – когда в течение нескольких месяцев функция нового органа постепенно угасает. В этом случае требуется новая пересадка (ретрансплантация).
Другие вероятные осложнения после операции можно условно разделить на сосудистые и урологические. К первым относят гипертонию, кровотечения, тромбоз и стеноз артерии донорской почки и др. Урологические нарушения – это гематурия, обструкция мочеточника и т.д. Также возможно инфицирование послеоперационного шва.
Жизнь после пересадки почки и трансплантации
Любое оперативное вмешательство требует восстановления, реабилитации и соблюдения определенных рекомендаций. Трансплантация почки считается достаточно сложной и рискованной операцией, которая требует выполнять определённые условия и правила для дальнейшей жизнедеятельности.
Однако, несмотря на высокий уровень риска и опасности большинство пациентов отмечают положительный эффект и значительное улучшение качества жизни.
Источник: https://niias-spb.ru/pochki/zhizn-posle-transplantatsii-pochki.html
Жизнь после пересадки почки
Пересадка донорской почки позволяет человеку, у которого обнаружена прогрессирующая почечная недостаточность, восстановить здоровье, вернуться к классическому образу жизни. Это главное преимущество данного метода.
Но в связи с тем, что найти донора большая проблема, активно развивали учёные в последние годы методы поддерживающей терапии, позволяющей жить без пересадки.
При сравнении этих методов могут появиться сомнения – стоит ли пересаживать почку?
Альтернативный метод терапии
Человек может жить при остановке активности почек недолго. Очень скоро в организме начнёт накапливаться жидкость и вредные вещества, которые будут отравлять, препятствовать нормальному течению химических реакций. Есть всего два метода терапии патологии на термальной стадии:
Диализ может быть самостоятельным методом терапии, применятся на постоянной основе или вспомогательным, применяться временно, пока не найден донор. Наиболее эффективным считается гемодиализ. Раньше диализ гарантировал небольшую продолжительность жизни – 5-10 лет.
В наше время метод усовершенствован и средний показатель — 20-40 лет. Минусом является зависимость от процедуры. Она может пагубно влиять на психологическое состояние человека.
Всю жизнь ходить в больницу несколько раз в неделю, тратить каждый раз по несколько часов, менять планы, постоянно подстраиваться – это требует выдержки, самодисциплины, угнетает.
Пересадка почки позволяет решить проблему быстро, избавляет от регулярных визитов в поликлинику, гемодиализа. Своевременный приём прописанных препаратов – это меньшая нагрузка на психику, самооценку.
Образ жизни после трансплантации
Жизнь после пересадки почки возвращается в привычное русло. Можно ходить на работу, заниматься спортом. Женщина с пересаженной почкой может забеременеть, выносить и родить ребёнка. Однако придётся проходить обследования систематически, пить таблетки, делать уколы, соблюдать диету.
Операция длится в среднем 3-5 часов и уже в первый же день после её проведения пациенту чаще всего предлагают начать восстанавливать активность. После любой операции, независимо от её целей, необходимо некоторое время контролировать состояние пациента.
Хирургическое вмешательство – это всегда риск развития воспаления, проблемного заживления ран и не только. Стационарное лечение – часть периода реабилитации.
Питание после трансплантации почки некоторое время осуществляется путём введения питательных растворов в кровь. Это позволяет исключить лишнюю нагрузку. В дальнейшем не рекомендуется набирать лишний вес, ведь это увеличивает риск развития сердечно-сосудистых заболеваний.
Повседневный рацион должен быть идеально сбалансированным, содержать в достаточном количестве витамины, белки, жиры, углеводы, жидкость, фосфаты, кальций и другие вещества. Придётся с осторожностью относиться к солёной и сладкой пище, рационализировать их потребление.
Соблюдение рекомендаций врача позволит значительно улучшить состояние здоровья. Важно их соблюдать, ведь пересадку теоретически можно проводить много раз, а на практике ограничения существуют. Здоровье может ухудшаться после любого хирургического вмешательства. Стоимость операции тоже имеет значение.
Если после успешной пересадки почки происходит отторжение по неизвестным причинам, иммунная система реагирует негативно, до выяснения и устранения факторов, препятствующих успеху, не следует много раз подряд предпринимать настойчивые попытки, даже если везёт и возможность есть.
Прогноз при пересадке почки
Когда вопрос качества жизни решён, возникает следующий вопрос — сколько живут после пересадки почки? Каждый случай индивидуален, конечно. О рисках, надеждах, перспективах может рассказать только доктор своему пациенту.
Но общую статистику тоже важно знать. Она поможет принять взвешенное решение. Она не включает в себя обычно данные о самых успешных случаях трансплантации в истории человечества, предлагает ориентироваться на обобщённые, средние сведения, оценить универсальность терапии.
Кандидата на пересадку ждёт более пессимистичный прогноз, чем кандидата на систематический диализ, хотя и следует учитывать возраст пациента. С точки зрения продолжительности жизни, в одном случае предпочтительнее диализ, в другом – трансплантация.
Например, пациенты, перенесшие трансплантацию в возрасте 40-59 лет живут в среднем на 10 лет дольше, чем пациенты того же возраста, проходящие гемодиализ. В возрасте 20-39 лет прогноз ещё более оптимистичен для людей, с пересаженной почкой.
Их продолжительность жизни, согласно имеющимся сведениям, на 17 лет больше, чем у пациентов в возрасте 20-39 лет, регулярно проходящих гемодиализ.
Трансплантация в детском возрасте
В детском возрасте пересадка даёт неплохие результаты.
Процедура связана с большими рисками, увы, ведь в организм ребёнка пересаживается почка взрослого – донором может быть только человек, достигший совершеннолетия.
Органы умершего донора приживаются хуже и прежде чем рисковать здоровьем пациента, использовать в качестве донорского материала внутренние органы умершего ребёнка, следует взвесить дважды подумать.
Почка из сформированного организма является достойным вариантом, вызывающим обоснованное доверие.
Главная помеха – она больше по размерам, для её функционирования требуется строго определённый объём крови, она рассчитан на синтез урины в количестве, нормальном для взрослого.
Средняя продолжительность жизни пересаженной почки взрослого человека в теле ребёнка – 20 -25 лет. В случае пересадки почки в тело взрослого, цифры не меняются.
Прогноз для взрослых
Согласно статистике, в первый год после операции, если почка была получена от живого донора, отторжение произойдёт в 2% случаев. Если донором стал умерший, вероятность отторжения в первый год возрастает, составляет 6%. И в последующие годы новому элементу угрожает гибель.
Этому способствует в первую очередь иммунная система. Почка так и не будет никогда воспринята как нечто родное, естественное, навсегда останется посторонним объектом. Именно поэтому придётся принимать дополнительно лекарства. Любая простуда – угроза.
После пересадки почки состоянию здоровья нужно уделять много внимания.
Каждый год функционирования, согласно статистике, почка умирает на 3-5%, если донором является живой человек. Она умирает на 5-8%, в случае, если донором был умерший человек. Такая реакция до конца непонятна. Учёные не знают, почему она гибнет. Это не отторжение как таковое, а постепенное угасание работоспособности. Отторжение – процесс внезапный, развивающийся стремительно, угроза жизни.
Проблема постепенного угасания функций, как и отторжения, решается довольно просто: рано или поздно может понадобиться новая операция либо придётся согласиться на регулярный диализ. Впрочем, к этому моменту в науке может произойти переворот и будет изобретён революционный метод терапии, которому не было равных.
Поиск новых методов лечения
Исследования проблемы почечной недостаточности, реакции организма и вживлённого органа, развития осложнений продолжаются. И. И. Мечников в своих исследованиях фагоцитов, когда-то обнаружил, что во многих внутренних органах в процессе старения клетки замещаются соединительной тканью.
Нефроны при почечной недостаточности тоже заменяются ею. Она синтезируется из фагоцитов. Фагоциты захватывают и поглощают, абсорбируют твёрдые частицы, вредные микроорганизмы, выводят их из тела. Они часть иммунной системы, источник болезни в то же время. Соединительную ткань они создают, используя коллагены.
Высокое содержание данного белка в моче – один из признаков почечной недостаточности.
Из соединительной ткани состоят оболочки внутренних органов, так называемая сторма, обеспечивающая их форму, целостность. Соединительная ткань нужна для образования, восстановления связок, сухожилий, хрящей, костей, кровеносных сосудов. Из неё состоят рубцы.
Коллагенезы – целый комплекс заболеваний, разной этиологии, связанных с патологией соединительной ткани. Это врождённые и приобретённые проблемы со здоровьем.
Почечная недостаточность к коллагенезам не причисляется, но связана с этим рядом патологий, как и явление преждевременного старения органов, организма, наружных кожных покровов, появление морщин. Очевидно, что замещение нефронов соединительной тканью – процесс аналогичный старению.
Источник: https://pochkam.ru/bolezni-pochek/skolko-zhivut-posle-peresadki-pochki.html