Грудь «сапожника», или вогнутая грудь — часто встречающаяся аномалия развития грудного отдела скелета. В большинстве случаев она врожденная. Поэтому с самого рождения рекомендуется тщательно следить за здоровьем младенца. В случае первых признаков патологии необходимо незамедлительно обращаться за помощью к врачу-ортопеду.
Чем старше становится ребенок, тем быстрее прогрессирует аномальное развитие грудной клетки. Патологический процесс влияет на работу прилегающих органов. Как следствие, нарушается нормальное кровообращение, расположение и ритм сердца, дыхательные функции, что может негативно отразиться на самочувствии.
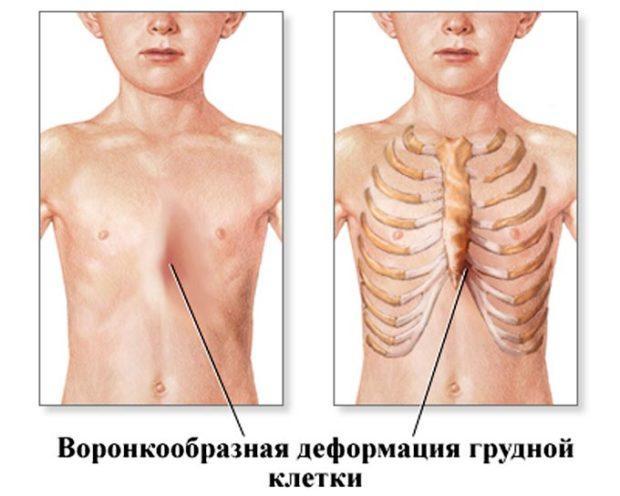
Воронкообразная деформация грудной клетки
Деформация грудной клетки – нарушение в ее развитии в виде воронкообразного западения грудины, которое отмечается нарушениями в работе сердечно-сосудистой и дыхательной системы.
Это аномальное развитие было впервые описано в 1600 году. Первая операция по исправлению была проведена в 1899 году, в Европе.
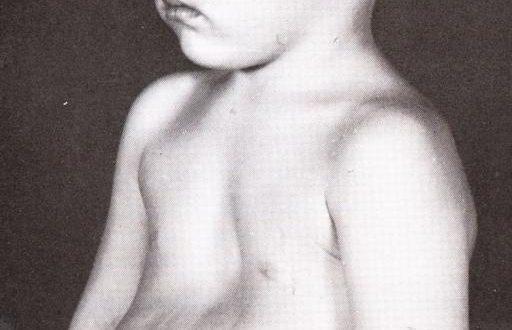
На фотографии показано врожденное воронкообразное искривление грудной клетки у ребенка.
Причины патологии
Нарушение такого типа чаще всего бывает врожденным. Ученые сходятся на четырех вариантах развития заболевания, основанных на нарушениях развития эмбриона. Перечислим причины воронкообразной формы груди у грудничка:
- Дефектное формирование хрящевой и костной ткани (ребер, грудины) у эмбриона. В местах роста костей возникают нарушения. Затем наблюдается отставание в развитии костей скелета.
- Аномалия развития диафрагмы, в особенности в участках, где прикрепляются ребра. В результате реберный каркас принимает неправильную форму: мышечный слой грудной клетки затягивает в воронку. Этот процесс впоследствии нарушает физиологически верное строение туловища.
- Неправильное положение плода в период беременности, из-за которого возникает давление на грудную клетку. Причиной обычно служит маловодье.
- Заражения, вредные вещества или абсцессы в утробе матери, из-за которых происходят деструктивные нарушения в скелете плода.
Степени деформации
Степень сложности болезни зависит от глубины впадины и нарушений в положении сердца. По созданной Н. Кондратиным классификации различают 3 степени:
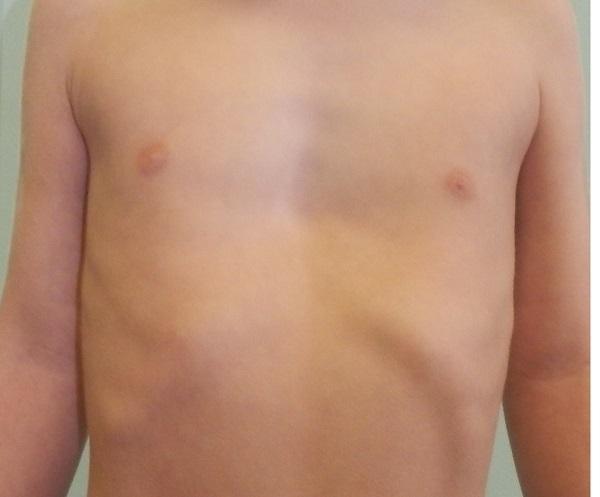
- I степень характеризуется глубиной менее 2 см, без изменения правильного положения сердца;
- II степень ставят при наличии впадины размером до 4 см, сердце при этом смещено на несколько сантиметров;
- III степень диагностируют при образовании впадины более 4 см со смещением сердца на 3 см и более.
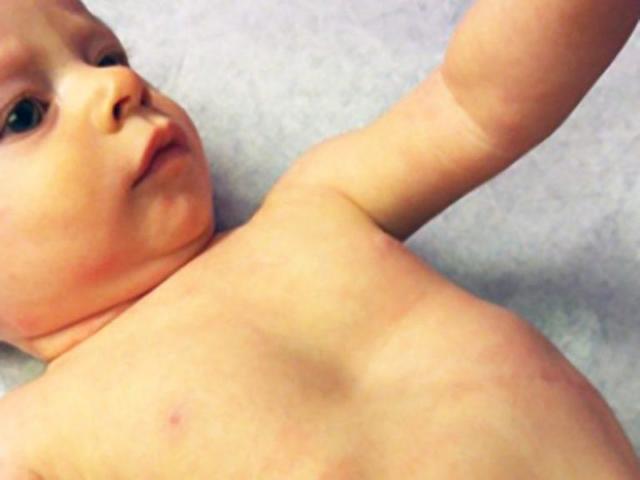
На фото представлена ВДГК I степени.
Патология формы грудной клетки (ВДГК) классифицируется специалистами по характеру, форме, влиянию на прилегающие органы.
По форме ВДГК бывает:
- симметричным;
- ассиметричным;
- плоским или плоско-вороночным.
По характеру деформации делится на:
- типичный;
- седловидный;
- винтообразный.
По присутствию повреждений в прилегающих органах или системах:
- компенсированные;
- декомпенсированные;
- субкомпенсированные.
Для оценки проведенного лечения российские специалисты используют индекс Гижицкой. Получают его с помощью деления минимального расстояния между задней стороной позвоночника и задними контурами грудины на самый большой показатель такого отрезка.
В итоге получаем: показатель менее единицы соответствует первой степени заболевания, показатель от 0,5 до 0,7 – второй, а менее 0,5 – третьей степени заболевания. Возможно развитие и четвертой степени заболевания при наименьшем или отрицательном показателе.
Одна из самых распространенных и полных классификаций для определения масштаба проблемы и ее лечения:
- Тип 1А – типичное симметричное углубление.
- Тип 1Б – плоское симметричное с широким контуром.
- Тип 2А (1) – винтообразный тип с несимметричным углублением.
- Тип 2А (2) – несимметричный тип с широким контуром.
- Тип 2А (3) – патология несимметричного типа с широким и глубоким углублением с большой площадью, пролегающая от ключицы.
Симптоматика
Наиболее заметный симптом развития дефекта воронкообразной грудной клетки — впадина в грудной клетке. Не всегда эта патология проявляет себя сразу, как только новорожденный появился на свет.
Ниже приведены симптомы, которые указывают на развитие отклонений в костной и хрящевой ткани грудной клетки:
- Появление грыжи в области диафрагмы.
- Слабая иммунная система.
- Проблемы с кровообращением и аритмия.
- Отклонения в работе сердечной мышцы и легких.
- Спазмы бронхов.
- Изменения нормального психического состояния.
Важно. В случае проявления одного и более признаков необходимо обращаться к врачу за консультацией.
Методы диагностики ВДГК
Для проведения правильного и результативного лечения пациенты с дефектом грудной клетки проходят диагностику. Это необходимо для определения степени и типа деформации, локализации патологии и нарушений в работе смежных с этой областью органов.
Обязательно проводится торакометрия. В ходе диагностики определяются параметры впадины и вычисляется индекс изменения грудной клетки.
Кроме того, специалистами назначается МРТ (магнитно-резонансная томография) и рентген. С их помощью проверяют состояние органов, их расположение, нарушения вследствие патологии.
При значительных деформациях внутренних органов больного направляют к кардиологу и пульмонологу. Специалисты проводят ряд исследований, в том числе электрокардиограмму для выявления степени нарушений в работе органов и минимизации осложнений.
Для диагностики дефектов органов и хрящевых, костных структур используется ультразвуковое исследование. Для полноты картины проводится продольное и поперечное сканирование организма.
Важно. Важно оценить и ЖЕЛ (жизненную емкость легких), так как у большинства пациентов страдают органы дыхания. От этого ухудшается самочувствие, понижается иммунитет. Около половины всех пациентов с сильным искривлением грудной клетки имеют существенные отклонения от нормы ЖЕЛ.
Лечение патологии
В медицинской практике предусмотрено два подхода к лечению ВДГК.
Безоперационный метод
Лечение предполагает занятия физкультурой, прохождение курса массажа, плавание, физиотерапию, процедуры по обогащению клеток организма кислородом (прием коктейлей, нахождение в специальной барокамере). Такие меры проводятся для укрепления мышц, предотвращения дальнейшей деформации, улучшения осанки и увеличения ЖЕЛ.
При первых признаках заболевания или подозрениях на наличие патологии возможно лечение воронкообразной деформации грудной клетки у детей без операции. Младенцам в первый год их жизни назначают курс массажа. Для улучшения результата необходимо 10-12 курсов такой терапии.
Детям старшего возраста рекомендуются небольшие физические нагрузки. Среди самых действенных упражнений «мостик», другие упражнения с прогибами позвоночника, «велосипед», можно использовать мяч для фитнеса, гимнастическую палку.
Метод хирургического вмешательства
В большинстве ситуаций, требующих оперативного вмешательства, операции проводятся у пациентов до 10 лет, чтобы с годами грудная клетка принимала правильную форму и пропорции. Помимо этого, хирургическое вмешательство помогает предотвратить развитие нарушений позвоночника в более позднем возрасте, таких как: кифоз, сколиоз и т.д.
Показаниями к срочному вмешательству служит возрастание деформации органов и нарушения в работе дыхательной и сердечно-сосудистой системы. В других случаях операцию проводят, чтобы устранить внешний косметический дефект. В таком случае важно заранее просчитать все риски, связанные с вмешательством в организм.
Операции для устранения ВДГК делятся на две категории:
- паллиативная. Для поддержания грудной клетки в правильном положении больному вшивают силиконовые протезы. Такой метод назначается взрослым детям с I или II степенью искривления для того, чтобы исключить возможность отслоения протеза;
- радикальная. Этот вид вмешательства назначают при патологиях II, III степени, также из-за явного сколиоза. В грудную клетку устанавливают фиксатор, предварительно сделав разрез в области ребер.
Осложнения и последствия
После окончания хирургической операции пациента переводят в реанимацию. Там вводят в медикаментозный сон. В первое время наблюдается дыхательная недостаточность. Часто происходят осложнения в виде западания языка, скопления крови и воздуха в плевральной полости. Иногда дыхательные пути заполняет слизь.
Для облегчения состояния больного и предотвращения более тяжелых последствий прописывают ингаляции. Далее направляют на лечебную физкультуру, курс массажа и дыхательную гимнастику.
Важно. При любой сложной операции есть вероятность возникновения рецидивов. Патология грудной клетки не исключение. Проявление осложнений связано с возрастом, степенью ВДГК и сопутствующими болезнями.
Заключение
Своевременное обращение к специалисту поможет избежать ряда негативных последствий для здоровья ребенка, подростка и взрослого человека. Квалифицированный врач направит на анализы, проведет соответствующее обследование, чтобы подобрать подходящий способ лечения.
При первой степени заболевания рекомендуется лечебная физкультура и массаж. При сильных болевых ощущениях и затруднении в нормальном функционировании внутренних органов предусмотрено проведение операций.
Источник: https://revmatolog.org/grud/kak-lechit-voronkoobraznuyu-deformatsiyu.html
Воронкообразная деформация грудной клетки у детей: 7 причин, 4 симптома, 2 метода лечения
Воронкообразная грудная клетка (pectus excavatum) – это один из видов её деформации, при котором происходит западение каких-либо отделов грудины и рёбер внутрь. Мальчики страдают патологией в 5 раз чаще, нежели девочки. По некоторым данным в России 0,6-2,3% детей, имеющих дефект.
Когда-то дефект обозначали не иначе как «грудью сапожника». В давние времена некоторым мальчикам с детства приходилось работать сапожниками. Для удобства забивания гвоздей в подмётки ребятишки с силой прижимали к грудине пятку перевёрнутого сапога. В результате в той образовывалось вдавление, напоминающее воронку.
Времена, когда детей принуждали к труду, прошли, однако «грудь сапожника» продолжает встречаться. Значит, причина кроется в чём-то другом.
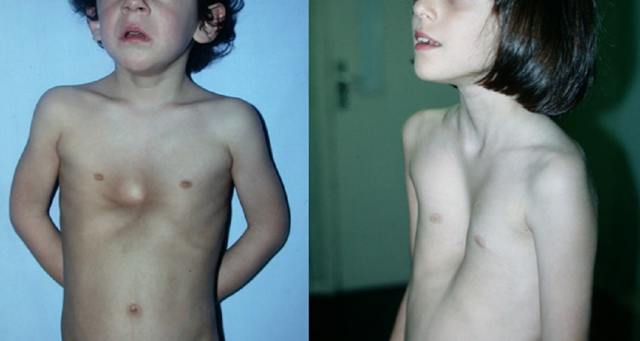
Основные причины
Точной причины формирования воронкообразного дефекта не знает никто. Предполагается, что болезнь носит семейный характер в 40% случаев. Иногда такая аномалия возникает в семье спонтанно, то есть не наблюдалась ни у кого из ближайших родственников ранее.
В основе возникновения деформации рёбер и грудины лежит мутация генов, которые отвечают за выработку коллагена и белков соединительной ткани. Эти компоненты входят в состав хрящевой части рёбер и грудины. В результате происходит изменение их структуры, которое способствует деформации.
В большинстве случаев воронкообразная грудная клетка не является единственным пороком развития. При обнаружении данной деформации важно обследовать ребёнка на наличие пороков развития внутренних органов. Нередко она сочетается с пороками сердца: аневризмой аорты и пролапсом (провисанием) митрального клапана сердца.
Воронкообразная деформация грудной клетки может быть одним из многочисленных признаков генетических болезней:
- синдромов Марфана, Элерса–Данлоса, Нунан, Тернера,
- несовершенного остеогенеза.
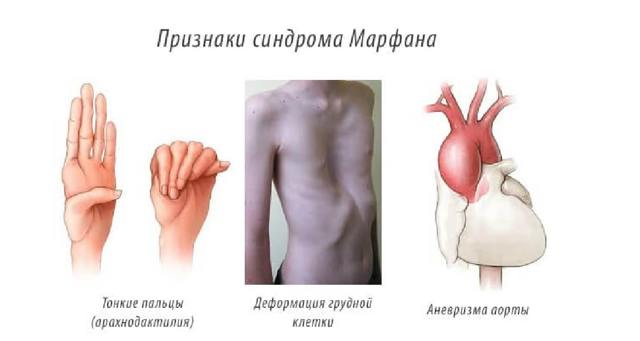
При синдроме Марфана помимо деформации грудной клетки имеются аномалии развития других костей. Обязательно выявляется патология органов зрения, аневризма (расширение аорты).
Синдром Элерса–Данлоса включает в себя особенность строения кожи, при которой последняя имеет склонность к перерастяжению, истончению, хрупкости. Суставы гиперподвижны, «разболтаны». Практически у всех детей формируется искривление позвоночника – сколиоз.
Дети с синдромом Нунан страдают низкорослостью. По боковым поверхностям шеи формируются так называемые «крыловидные складки» кожи. Определяются деформации грудной клетки и позвоночника.
Часто малыши имеют умственную отсталость. Проявления синдрома Тернера похожи на проявления синдрома Нунан. Отличие в том, что синдром Тернера выявляется только у девочек, а умственная отсталость для него не характерна.
Воронкообразная грудная клетка часто является проявлением дисплазии соединительной ткани.
Все вышеперечисленные заболевания являются наследственными и составляют дифференцированную форму дисплазии.
Существует также недифференцированная её форма, когда клинические симптомы не соответствуют ни одному заболеванию, например, у ребёнка имеется деформация грудной клетки и гиперподвижность суставов.
Помимо наследственности, воронкообразная грудная клетка может сформироваться после травм, ожогов, операций. В таких случаях она будет считаться приобретённой.
Грудная клетка представляет собой каркас, «домик» для лёгких, сердца, пищевода, который состоит из костей, мышц, кожи. Любая травма данных структур может нарушать нормальное строение грудной клетки, препятствовать её росту и способствовать формированию деформации.
Дефицит витамина Д3, кальция пагубно сказываются на развитии костей. Они становятся мягкими и податливыми, что тоже способствует формированию деформации.
Изнутри, к нижней части грудной клетки, крепится диафрагма. Она представляет мышцу, которая разделяет грудную и брюшную полость, участвует в акте дыхания. Диафрагма иннервируется нервными корешками, проходящими между 3-м и четвёртым шейными позвонками.
Есть мнение, что при родовой травме возможно повреждение данных позвонков и корешков. В результате диафрагма теряет свой тонус, становится дряблой. Некоторые специалисты также относят такую особенность к причинам появления деформации.
При воронкообразном дефекте происходит вдавление рёбер и грудины внутрь грудной полости, которое представляет собой ямку в центральной части грудной клетки. Рёбра и грудина при этом деформированы.
Передняя часть рёбер, которая крепится к грудине, у малышей представлена хрящевой тканью. Да и грудина у малышей состоит из неё же. В ребре несколько зон роста, за счёт которых оно увеличивается в размерах.
Хрящевая ткань с дефектным строением более податлива, поэтому и происходит как бы втяжение внутрь грудной клетки, с формированием воронки. Способствует её формированию также мышечная слабость, когда мышцы не способны удержать грудную клетку в правильном положении. Различные рубцовые дефекты мешают нормальному росту грудной клетки, способствуя деформациям.
Несовершенный остеогенез относится к дифференцированной форме дисплазии соединительной ткани. У малышей с данным заболеванием имеются особенности строения костной ткани, вследствие чего происходят частые переломы. Из-за этого часты деформации костей, в том числе и грудной клетки.
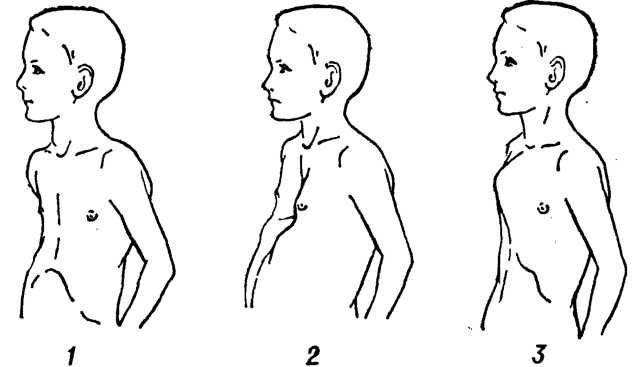
Следует начать с того, что деформация грудной клетки может быть воронкообразной и килевидной.
- Воронкообразная грудная клетка, как сказано выше, формируется за счёт западения рёбер и грудины внутрь грудной клетки, внешне напоминая воронку.
- Килевидная деформация грудной клетки отличается тем, что грудина, наоборот, выпирает вперёд, а рёбра крепятся к ней вертикально. Внешне деформация напоминает выступ – киль.
Как уже говорилось, все деформации бывают врождёнными, то есть ребёнок уже рождается с изменённой грудной клеткой и приобретёнными в результате травм, недостатка витаминов и других факторов.
Воронкообразная деформация делится на симметричную и асимметричную. При симметричной деформации воронка имеет более или менее ровные очертания, правая и левая половины грудной клетки одинаковы. Ассиметричная деформация подразумевает смещение воронки больше в правую или левую сторону.
По глубине воронки деформация делится на 3 степени. При первой степени глубина воронки не более 2-х см. Она не влияет на работу внутренних органов. 2-я степень подразумевает глубину воронки 2-4 см. Начинается смещение внутренних органов. Опасность представляет деформация с глубиной воронки более 4-х см, т.к. она затрудняет нормальную работу сердца и лёгких.
Основные клинические проявления
Воронкообразная деформация грудной клетки – одно из немногих заболеваний, которое могут определить у ребёнка сами родители. Обычно она хорошо заметна и распознаётся рано. Как правило, это единственный симптом у детей до 8-12 лет.
Грудная клетка у младенцев и детей младшего возраста обладает хорошей подвижностью и эластичностью, поэтому деформация у таких детей может оставаться только косметическим дефектом и никак не влияет на качество жизни.
При тяжёлых изменениях со значительным западением грудины и рёбер, ассиметричных деформациях страдает функция внутренних органов. Сдавливаются сердце и лёгкие.
Появляются следующие симптомы.
- Плохая переносимость физических нагрузок и повышенная утомляемость из-за нехватки кислорода и сдавления сердца.
- Частые простудные заболевания с явлениями бронхитов из-за сдавления лёгких, нарушения дыхания, застоя в них мокроты.
- Одышка, кашель.
- Боли в грудной клетке.
Ближе к подростковому возрасту грудная клетка теряет былую подвижность, поэтому деформация, долгое время находящаяся в стабильном состоянии, начинает прогрессировать. Кроме того начинается бурный рост всех систем организма ребёнка. Поэтому кроме усиления косметического дефекта, могут появиться все вышеперечисленные симптомы.

Осложнения воронкообразной деформации грудной клетки
Осложнения возникают при значительном снижении объёма грудной клетки за счёт деформации грудины и рёбер. Сердце, крупные сосуды, лёгкие сдавливаются костями. Им не хватает места для полноценного выполнения своих функций.
При глубоком вдавлении грудины лёгкие не могут полностью расправиться во время вдоха. Следовательно, организм ребёнка недополучит кислород, нарушается его доставка к работающим мышцам. Это приведёт к плохой переносимости физических нагрузок, одышкам.
Если лёгкие не будут полностью расправляться во время вдоха, то в них усиливаются застойные явления, что ведёт к повторным бронхитам и пневмониям.
Вследствие деформации рёбер и грудины сдавливается сердце. Они смещают «насос организма» кзади и в левую сторону. Увеличивается давление на правый желудочек. В совокупности всё это мешает ему нормально перекачивать кровь. Нарушается обеспечение насыщенной кислородом кровью внутренних органов, скелетных мышц. Следовательно, нарушится и их работа.
При сдавлении сердца появляются сбои в его ритмичной работе и сокращениях – аритмии. Нарушается проведение по нему нервных импульсов. Такие изменения негативно сказываются на процессах кровообращения.
Из-за деформированной грудной клетки нарушается осанка – развивается сутулость. У них формируется сколиоз. Из-за изменений во внешности дети, чаще подростки, становятся более застенчивыми. Может значительно снизиться самооценка. Подростки, стесняясь своего дефекта, отказываются от плавания и других видов деятельности, где нужно раздеться.
Подходы к диагностике
Диагноз pectus excavatum устанавливается уже при осмотре. Но для выявления сопутствующих пороков развития, осложнений, определения, является ли воронкообразная деформация изолированным дефектом либо указывает на наследственную болезнь, необходимы дополнительные обследования.
- Электрокардиография – нужна для выявления нарушения ритма и проводимости, которые могут быть вызваны сдавлением.
- Рентгенограмма грудной клетки – с её помощью можно оценивать тяжесть деформации (рассчитываются специальные индексы), степени смещения сердечной мышцы, некоторую патологию лёгких.
- Ультразвуковое исследование сердца определяет правильность работы, обнаруживает аномалии строения, неправильный ток крови. Ультразвуковое исследование других внутренних органов может обнаружить их пороки развития, поможет распознать наследственные синдромы.
- Измерение функции внешнего дыхания оценит вместимость лёгких и поможет сделать выводы об их работе.
- Тесты на физическую выносливость делаются на беговой дорожке. Они позволяют сделать выводы о работе сердца и лёгких во время физической нагрузки.
- Компьютерная томография, магнитно–резонансная томография помогут определить степень деформации и сдавления внутренних органов. Данные исследования позволяют воссоздать трёхмерное изображение структур грудной клетки, где ясно определяется компрессия или смещение внутренних органов.
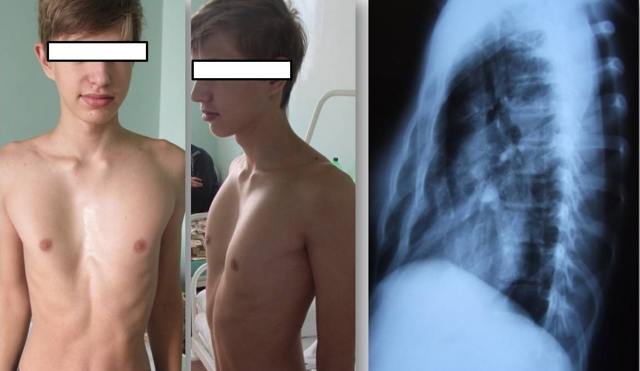
Лечение
Воронкообразная деформация грудной клетки требует пристального наблюдения педиатра и торакального хирурга. Даже если дефект стабильный и не влияет на здоровье в подростковом возрасте, в период бурного роста картина может кардинально измениться.
Консервативное лечение
Оно показано малышам либо подросткам с лёгкой деформацией.
Уменьшить глубину вдавления, улучшить осанку, работу лёгких и сердца помогут дыхательная гимнастика, физические упражнения для укрепления мышц, плавание, ходьба на лыжах.
Гимнастические упражнения можно использовать для консервативного лечения и тяжёлых деформаций. Конечно, нельзя рассчитывать на полное исправление дефекта. Но, возможно, они облегчат работу хирургов и сделают более оптимальными результаты предстоящей операции.
Не доказана эффективность использования вакуум-присоски и магнитов для исправления дефектов грудной клетки.
Хирургическое лечение рассматривается в случае среднетяжёлой или тяжёлой степени деформации, когда значительно нарушена работа органов грудной клетки. Тяжесть деформации оценивается по её глубине и специальным индексам, высчитываемым на основании рентгеновских снимков, компьютерной томограммы.
Оперативная коррекция проводится у подростков приблизительно в 14 лет. В это время грудная клетка завершает свой рост и достигается наилучший результат. Вмешательство в младшем возрасте приводит к неправильному росту грудной клетки и рецидивам. Хирургическая коррекция во взрослом периоде переносится тяжелее, но может быть также использована.
Для лечения воронкообразного порока применяется 2 типа операций. Они отличаются размером разреза. Эффективность обоих способов практически одинакова.
При первом варианте разрез делается через центральную часть грудной клетки. Удаляются деформированные хрящи, которые крепят рёбра к низу грудины.Она фиксируется в наиболее выгодном положении специальными металлическими приспособлениями. Примерно через 6-12 месяцев грудная клетка принимает близкую к физиологической форму. Тогда проводят повторное оперативное вмешательство для удаления металла.
Менее травматичным будет вмешательство с 2-мя небольшими разрезами с 2-х сторон грудной клетки. В них вводят инструментарий и оптоволоконную видеокамеру, под контролем которой проводится операция.
С их помощью под грудиной располагается металлическая пластина и придаёт ей физиологическое положение. При сложных деформациях используется несколько пластин. Их удалят спустя несколько лет после коррекции.
Он будет зависеть от степени деформации. С помощью оперативной коррекции не всегда удаётся достичь желаемого косметического эффекта. Внешний вид грудной клетки может отличаться от таковой у здоровых детей. Однако, операция помогает расширить грудную полость и вернуться сердцу и лёгким в положение, близкое к физиологическому, что положительно сказывается на их работе.
Заключение
Воронкообразная деформация грудной клетки может доставить много неприятностей ребёнку и его родителям не только в плане косметического дефекта. Она отрицательно сказывается на работе внутренних органов и на здоровье. Поэтому с раннего возраста нужно уделить пристальное внимание данной проблеме и регулярно наблюдаться у специалистов.
Источник: https://kroha.info/health/disease/deformatsiya-grudnoj-kletki
Воронкообразная грудная клетка
Воронкообразная деформация грудной клетки, или ВДГК, представляет собой западение грудины и передних дуг ребер внутрь. Искривление бывает различным по форме и глубине и может вызывать сдавливание и смещение внутренних органов.
Грудная клетка в виде воронки является врожденным пороком, наиболее распространенным среди всех деформаций грудной клетки (около 90% случаев). Данная аномалия известна человечеству с 1594 года, что подтверждают сохранившиеся записи тех времен. В 1870 году доктор Эггель сделал первое детальное описание «воронковой» груди.
При ВДГК уменьшается расстояние от груди до позвоночника, сама грудная клетка уплощается, ребра принимают сильно наклоненное или косое положение. Меняется расположение грудных мышц и диафрагмы, в особенности ее передних отделов в местах прикрепления к ребрам. Зачастую наблюдается врожденное укорочение диафрагмы.
Причины
Достоверная причина деформации до сих пор не установлена. Большинство специалистов сходятся во мнении, что ведущая роль принадлежит диспластическому процессу, имеющему наследственный характер. Об этом свидетельствует повышенная экскрекция (выделение с мочой и калом) оксипролина — продукта распада коллагена.
Дисплазия соединительных тканей обусловлена генетически и возникает вследствие мутации генов, отвечающих за выработку коллагена. В результате таких генных мутаций коллагеновые цепи формируются неправильно, что ведет к снижению прочности соединительных структур – хрящей и костей.
Больше половины пациентов с воронкообразной деформацией имеют родственников с такой же патологией в анамнезе. Ввиду системного нарушения структуры коллагена могут наблюдаться и другие характерные особенности:
- телосложение астенического типа;
- длинные руки и ноги, а также удлиненные и узкие пальцы (синдром Марфана);
- плохая осанка, позвоночные деформации (сколиоз, кифоз);
- плоскостопие;
- гипермобильность суставов;
- близорукость (миопия);
- слабый мышечный корсет;
- неправильный прикус.
Несколько реже у больных ВДГК встречаются синдром Элерса-Данлоса (гиперэластичность кожи), синдром Жена (чрезмерно узкая грудная клетка или короткие конечности) и нейрофиброматоз 1 типа (гиперпигментация и повышенная склонность к развитию опухолей – нейрофибром).
Непосредственной причиной углубления грудной воронки является быстрый рост грудино-реберных хрящей, опережающий рост самих ребер, в результате чего происходит западение грудины внутрь.
У ребенка неполноценность тканей может проявляться как до рождения, так и после, причем по мере роста деформация становится все более выраженной. ВДГК склонна к прогрессированию, которое приводит к искривлению позвоночного столба, снижению объема грудной полости и нарушению работы органов средостения.
Согласно данным исследований образцов хрящевой ткани, взятых у пациентов разного возраста, патологические изменения усугубляются по мере взросления.
Хрящ становится все более рыхлым, в нем скапливается избыточный объем межклеточного вещества, формируются множественные полости и очаги асбестовой дегенерации.
Обызвествлению хрящевого матрикса предшествует увеличение размеров и количества хондроцитов и их последующая гибель.
Виды и классификация
Воронкообразная грудная клетка классифицируется по нескольким признакам. Она может быть симметричной или односторонней, плоской и классической. Конфигурация воронки бывает седловидной, винтовой и типичной.
Различают также 3 степени деформации:
- 1 степень ВДГК – глубина впадины составляет не более 2-х см, смещения сердца нет, функция внутренних органов в норме;
- 2 степень – глубина воронки – 2-4 см, сердце сдвинуто на 2-3 см, возможны незначительные отклонения в работе сердца и легких;
- 3 степень – глубина воронки – более 4-х см, смещение сердца составляет больше 3 см, наблюдаются существенные нарушения функции органов грудной клетки.
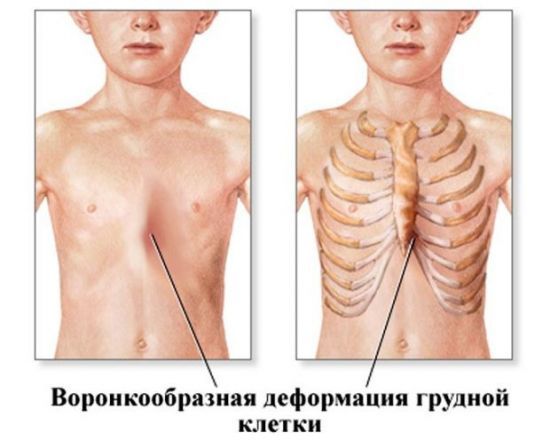 Левосторонняя деформация – асимметричный тип грудной клетки
Левосторонняя деформация – асимметричный тип грудной клетки
Для классификации по степеням используется индекс Гижицкой, который вычисляется по рентгеновским снимкам. Для его определения делают замеры наименьшего (S1) и наибольшего (S2) расстояния от внутренней поверхности груди до внешней поверхности позвоночника. Соотношение N1/N2 – коэффициент деформации Гижицкой:
- 0.7 – 0.9 – соответствует 1 степени;
- 0.5 – 0.7 – соответствует 2 степени;
- 0 – 0.5 – соответствует 3 степени ВДГК.
Наиболее важным критерием является индекс Хеллера – соотношение ширины и передне-заднего размера грудной клетки. В норме он равен 2.5. Повышение данного показателя до 3.2 – 3.5 служит показанием к операции.
Симптомы
Клиническая картина патологии отличается в зависимости от возраста. У грудничков ВДГК проявляется «симптомом парадокса при вдохе», когда при вдыхании воздуха грудь западает в нижней части, в проекции мечевидного отростка. Как правило, воронкообразная грудь диагностируется в первый год жизни, однако функциональных нарушений при этом нет.
У детей младшего возраста углубление обычно небольшое, в области передних ребер отмечается твердость и неподатливость (мышечная ригидность). Втягивание груди при вдохе может долго оставаться незамеченным как родителями, так и педиатрами. В возрасте 4-6 лет ригидность пропадает, а деформация начинает усиливаться.
Деформация становится заметной в подростковом возрасте: ребенок активно растет, и одновременно увеличивается впадина на груди, не привлекавшая внимания ранее. Если дети дошкольного возраста, имеющие ВДГК, часто простужаются, то для школьников характерны бронхиты и пневмонии.
Появляются и другие типичные симптомы:
- изменение осанки – грудь уплощается, плечи опускаются, нижние ребра и живот выпячиваются;
- быстрая утомляемость;
- повышенная потливость;
- нервозность;
- снижение аппетита;
- бледность кожных покровов;
- недостаточный вес по сравнению с возрастной нормой;
- боли и дискомфорт в области сердца.
Ухудшение общего состояния – утомляемость, замедление развития – связано с уменьшением жизненной емкости легких (ЖЕЛ). Вследствие сдавления сердечных камер нарушается работа сердца, что может приводить к развитию кардиомиопатии – гипертрофии миокарда.
Важно: патологическое увеличение сердечной мышцы (гипертрофия миокарда) является опасным состоянием, которое может иметь летальный исход.
Исправление деформации возможно консервативным и хирургическим методами. Лечение без операции включает выполнение дыхательных упражнений и применение вакуумного метода. Детям до 1 года назначают общий массаж и массаж передней части туловища – груди и живота.
Безоперационный метод лечения воронкообразной груди изобрели детские хирурги, практикующие в американском городе Норфолке. А сам прибор – вакуумный колокол – разработал немецкий инженер Э.Клобе, у которого в детстве была такая же деформация.
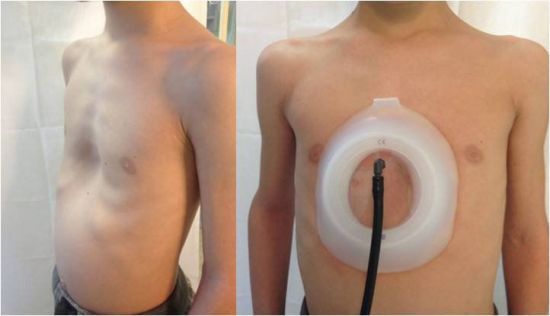 Использование вакуумного колокола подходит, прежде всего, детям, поскольку эластичность тканей позволяет воздействовать на грудную клетку максимально эффективно. Кроме того, невозможно спрогнозировать, как будет развиваться деформация. Поэтому метод вакуума в данном случае – наилучшее решение
Использование вакуумного колокола подходит, прежде всего, детям, поскольку эластичность тканей позволяет воздействовать на грудную клетку максимально эффективно. Кроме того, невозможно спрогнозировать, как будет развиваться деформация. Поэтому метод вакуума в данном случае – наилучшее решение
Вакуумный аппарат изготавливается в соответствии с индивидуальными параметрами пациента и применяется каждый день по 1 часу. Однако нужно отметить, что лечение достаточно длительное и может продолжаться больше года.
Вакуумный колокол представляет собой специальную накладку из силикона с присоединенной помпой. Во время сеанса эта накладка лежит на груди, и с помощью помпы производится откачивание воздуха. Особая конструкция накладки обеспечивает ее плотный контакт с телом.
За счет создаваемого вакуума ребра вытягиваются наружу, благодаря чему грудная впадина выравнивается. К немногочисленным недостаткам метода относится не только длительное лечение, но и возможные косметические дефекты – дряблость, уплотнение и провисание кожи, скопление жидкости на участке вакуумного воздействия.
Важно: вакуумный метод у некоторых пациентов недостаточно эффективен, в результате курсового лечения удается лишь приподнять ребра на 3-4 см.
- Исходное положение – стоя, ноги на ширине плеч, руки на бедрах. Одновременно поднять руки вверх и отвести назад левую ногу (вдох). Вернуться в исходное положение (выдох) и поменять ногу.
- Из того же исходного положения наклониться вперед, разведя руки в стороны (вдох). Плавно выпрямиться (выдох). Не обязательно наклоняться слишком низко, достаточно опустить корпус до параллели с полом.
- Поднять правую руку и одновременно отводить обе руки назад: правая рука при этом находится вверху, а левая – внизу. После каждого движения менять руки. Упражнение выполнять в энергичном темпе, максимально заводя руки за спину.
- Мельница. Из положения стоя, ноги на ширине плеч, развести прямые руки в стороны и поочередно наклоняться то к левой, то к правой ноге, касаясь рукой противоположной стопы.
- Положить ладони на ребра по бокам и надавить (вдох). Отпустить руки и выдохнуть.
- Сидя на полу, развести ноги в стороны, отвести руки назад и ладонями упереться в пол. Поднять таз максимально вверх и прогнуться, слегка запрокинув голову (вдох). На выдохе медленно вернуться в исходное положение.
- Лечь на спину и положить руки вдоль туловища. Просто дышать грудной клеткой, стараясь не задействовать диафрагму.
- Находясь в том же положении, лежа на спине, поднять согнутые в коленях ноги и сделать «велосипед» – крутить воображаемые педали.
- Лодочка. Перевернуться на живот, руки вытянуть вверх, а ноги слегка развести в стороны. Одновременно поднимать руки и ноги (вдох) и медленно возвращаться в исходное положение.
При воронкообразной деформации груди полезны также упражнения с гимнастической палкой – бодибаром, подтягивания на шведской стенке и отжимания от пола.
 В построении занятий придерживаются общепринятых форм, соблюдая принцип постепенности и последовательности
В построении занятий придерживаются общепринятых форм, соблюдая принцип постепенности и последовательности
Хирургическое лечение
Среди врачей нет единого мнения о целесообразности оперативного вмешательства. Одни считают консервативные методы неэффективными, другие же настаивают на том, что во многих случаях можно и нужно обойтись без операции. Если работа внутренних органов не нарушена, лечить патологию предпочтительнее с помощью инъекций или вакуумного колокола.
При малых деформациях для устранения косметического дефекта применяется Макролайн – инновационная методика по заполнению впадины специальным гелем. Показанием к ее использованию является также коррекция остаточных деформаций после открытых операций.
Суть метода такова: делается небольшой разрез, и через специальную канюлю вводится препарат Макролайн. В ходе процедуры либо проводят предварительную отслойку, либо вводят гель веерообразным ходом канюли. Это нужно для того, чтобы Макролайн попал в зону между костью и подкожной клетчаткой.
Макролайн на 98% состоит из воды, оставшиеся 2% — это гиалуроновая кислота, которая присутствует в организме каждого человека.
Благодаря такому составу риск развития аллергических и иммунных реакций минимален. На сегодняшний день есть 2 вида Макролайна – они отличаются степенью вязкости и расширения (фактор восстановления объема).
Филер VPF 30 подходит для коррекции глубоких воронок, а VPF 20 – для более мелких.
Операция по Равичу
Данный вид вмешательства проходит под общим наркозом и начинается с горизонтального разреза в районе груди.
Затем отделяются грудные мышцы, грудина и реберные хрящи рассекаются, деформированные хрящи удаляются.
После этого нижнюю часть ребер приподнимают, придавая грудной клетке анатомически правильную форму и фиксируя специальной металлической пластиной. Края пластины располагаются на ребрах.
Пластину убирают спустя несколько месяцев. В зависимости от особенностей деформации вместо пластины может использоваться поддерживающая сетка или собственное ребро пациента на сосудистой ножке.
При выраженной деформации операция по Равичу проводится по-другому и заключается в частичном удалении нижних ребер.
Операция по Нассу
Операция, разработанная американским доктором Нассом в 1987 году, является малоинвазивным методом, но основное ее достоинство – обратимость. Фиксирующую пластину всегда можно поправить или выгнуть. С помощью данного способа удается не только восстановить работу внутренних органов, но и скорректировать внешний вид грудной клетки.
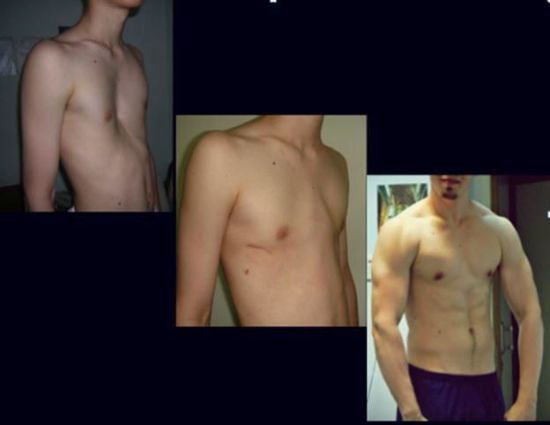 Результат операции по Нассу
Результат операции по Нассу
С обеих сторон грудины делают разрезы, в правое отверстие вводят интродьюсер и проводят его внутри грудной клетки, перед перикардом. Интродьюсер – это пластиковая трубка, оснащенная гемостатическим клапаном для предотвращения обратного тока крови и дополнительным боковым каналом, называемым инфузионной линией.
Интродьюсер выводят через левое отверстие, а вдоль сформированного канала помещают металлическую пластину. Затем, когда пластина размещена должным образом, ее поворачивают, приподнимая при этом ребра, и фиксируют. Чтобы закрепить конструкцию, пластину подшивают к реберным мышцам или используют специальные фиксаторы.
Результаты лечения
При грамотно составленной лечебной схеме консервативные методы достаточно эффективны. Результаты терапии в значительной степени зависят от возраста, стадии деформации, ригидности грудины и стабильности позвоночного столба.
Максимальный эффект хирургического лечения обеспечивают операции без применения металлических пластин – пластика грудины. Недостатком операций по Нассу и Равичу является возможность рецидива, который развивается примерно у 30% пациентов.
Проблема рецидивирования деформации остается нерешенной. Однако не существует метода, который подходил бы всем пациентам одинаково хорошо. Большинство хирургов считает, что проводить хирургическое лечение предпочтительнее в подростковом возрасте, когда скелет почти полностью сформирован.
Это позволяет снизить риск рецидива вследствие быстрого роста грудной клетки. Вместе с тем, при наличии выраженных нарушений работы органов средостения операция показана и в более раннем возрасте.
Источник: https://sustavik.com/bolezni/voronkoobraznaya-grudnaya-kletka
Причины воронкообразной деформации грудной клетки у ребенка
Чем опасна воронкообразная деформация грудной клетки у ребенка? Как лечится болезнь в современных условиях без операции и каковы ее причины? В большинстве случаев воронка или «впалая грудь сапожника», представляет собой врожденную аномалию развития, которая проявляется западением грудины, а также реберных хрящей. По данным медицинской статистике частота данного заболевания у детей и подростков с каждым годом увеличивается.

Воронкообразная грудная клетка и ее причины
Причин, которые могли способствовать формированию у детей воронкообразной деформации грудины до конца не известны. Среди многочисленных теорий, выделяют три основные:
- Генетическая – в результате нарушения экспрессии определенных генов, формируется дисплазия соединительной ткани.
- Инфекционная – вирусные, бактериальные агенты могут выступать в качестве триггера, запускающего патологический процесс и как следствие развитие вогнутой грудины.
- Нарушение индивидуального развития плода, приводящее к структурным и функциональным нарушениям – воронкообразной грудной клетки у детей.
Симптомы
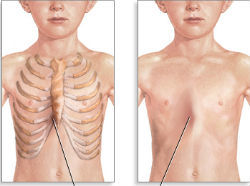 Западение вогнутой грудной клетки у ребенка можно определить визуально. Чаще всего располагается в середине грудины или в ее нижней части. Кроме этого, у малыша отмечается парадоксальное дыхание, заключающееся в усилении западения во время вдоха или крика.
Западение вогнутой грудной клетки у ребенка можно определить визуально. Чаще всего располагается в середине грудины или в ее нижней части. Кроме этого, у малыша отмечается парадоксальное дыхание, заключающееся в усилении западения во время вдоха или крика.
Непосредственно конфигурация воронкообразной деформации грудной клетки расширена. У некоторых детей могут быть и другие проявления дисплазии соединительной ткани, к примеру, готическое небо, повышенная эластичность кожных покровов, монголоидный разрез глаз, деформация ушных раковин.
Вогнутая грудная клетка в 90 % случаев самостоятельно исчезает в течение первого года жизни ребенка, реже наблюдается ухудшение состояния и присоединение признаков нарушение функциональной активности со стороны других систем организма. Яркая картина заболевания наблюдается у детей старше трех лет. При осмотре выявляются искривление позвоночника, увеличение живота вследствие ослабления мышц брюшного пресса.
В результате воронкообразной грудной клетки, у ребенка повышается внутригрудное давление, а это в свою очередь увеличивает нагрузку на легкие и сердце.
Этим объясняются хронические пневмонии, частые респираторные заболевания верхних дыхательных путей, повышенная утомляемость, особенно, при физической нагрузке.
В условиях неполной экскурсии легких, нарушается насыщение крови кислородом, что влечет за собой изменения обмена веществ. Это может проявляться снижением темпов прибавки массы тела у ребенка.
Степени воронкообразной деформации грудной клетки
В зависимости от тяжести заболевания, выделяют три степени воронки груди:
- При первой глубина западения составляет 2 см, при этом смещение границ сердца не отмечается.
- 2 степень — углубленность до 4 см, смещение границ сердца до 3-х см.
- 3-я аналогична 2 степени, но границы сердца смещены более чем на 3 см.
Помимо этого, существуют три стадии клинического течения заболевания:
- Компенсированная – характеризуется только внешними изменениями со стороны грудной клетки. Соответствует первой степени тяжести.
- Субкомпенсированная – наличие функциональных системных изменений. Соответствует второй степени тяжести.
- Декомпенсированная стадия – сопровождается значительными нарушениями в работе сердца, изменениями жизненной емкости легких, объемов форсированного вдоха и выхода. Совпадает с третьей степенью тяжести.
Намного реже для оценки выраженности воронкообразной деформации грудной клетки ребенка используют измерительный метод, с учетом количества жидкости, которое умещается в полости вдавления. Если данный объем равен 20-30 см3, то деформация грудины считается незначительной, а при 200 см3 — большой.
Диагностирование
Два основных методы диагностики вогнутой грудной клетки у подросткой и детей:
- Рентгенологическое исследование позволяет вывести индекс Гижицкой — расстояние между грудиной и позвоночником. Если данной показатель меньше единицы, то диагноз «воронкообразная деформация грудной клетки » – подтверждается.
- ЭхоКГ, ЭКГ, МРТ органов грудной клетки. Позволяют выявить наличие дисфункции сердечно-легочной системы.
Лечение воронкообразной деформации грудной клетки без операции
 При первой степени тяжести заболевания проводится консервативное лечение. Оно должно проводиться сразу после постановки диагноза и осуществляться систематизировано, особенно, в периоды активного роста ребенка.
При первой степени тяжести заболевания проводится консервативное лечение. Оно должно проводиться сразу после постановки диагноза и осуществляться систематизировано, особенно, в периоды активного роста ребенка.
Источник: https://razvitie-baby.ru/razvitie/voronkoobraznaya-deformaciya-grudnoj-kletki-u-rebenka-prichiny/